当院で初期臨床研修、その後循環器科での勤務を経て米国臨床留学された先生からの声をお届けします☆

青井 俊輔(聖隷浜松病院臨床研修 第5期生)
浜松生まれ浜松育ち、11歳から22歳までアメリカで中高大を過ごし、
浜松医科大学へ編入。卒業後、聖隷浜松病院で臨床研修、3年間の
循環器研修を経てニューヨークで内科研修を開始。
アメリカでの循環器フェローシップへ進めるよう日々奮闘し、遂に実現。
単純比較はできないものの、アメリカ医療で感じた事など発信していきたいと思います。
----------------------------------------------------------------------------------------------------------------

https://data.hrsa.gov/tools/shortage-area/by-address
州によって違いがあるようですが、まずはこの基準によって働く病院がHPSAもしくはMUAであることを調べ、さらにその州で30枠(Conrad 30)がどれくらいすぐに埋まるか調べます。現実的には州で30枠がすぐに埋まる州では、いくら病院から契約を確定してもらえても先に進めない可能性があります。
従って30枠に満たない州で仕事を探すことが一番無難なやり方だと考え現在のモンタナ州での仕事先に繋がりました。残り1年半のウェイバー期間が終われば晴れてJ1ビザの縛りから解放されます。ウェイバーとグリーンカードは別問題なので、ウェイバー後もH1Bビザで働きながらグリーンカードを申請する形になります。
モンタナに来た当初はグリーンカード獲得まではここで働き、その後も仕事の内容や生活環境が良ければ長期的に残ることも検討していました。ところが仕事が開始してから徐々に徐々に雲行きが怪しくなっていきました。これはアメリカ全米でのコロナ後からの変化のようですが、特に問題となっているのはスタッフ不足とそれを補うトラベラーの存在です。コロナ後の人材不足は病院に限らずどの仕事先でも同様のようですが、コロナの影響から医療現場を完全に離れる人は少なくありませんでした。人材不足を埋めるためアメリカではトラベラーとして働く人が少なくありません。これは医師に限らず看護師、超音波技師、カテ室技師などの募集が全米であり、現在は特に需要が圧倒的に供給を上回っているようです(当院のカテ室では常勤スタッフは数名で大多数が数ヶ月毎に入れ替わっていくトラベラーです)。医師は以前から“locum tenens”という形で働く人がいますが、毎日同じ病院で働くのではなく、1ヶ月の数週間のみ働きそれ以外は休暇、という日本の職場からは想像できない仕事です。これは住んでいる同じ都市である必要もなく、飛行機で働く時だけ移動し、契約しているだけ働いた後は家族のいる都市へ戻ります。当院でも以前からlocumsを雇っているようで、“バイト”感覚で週末のみ依頼する契約があるようです。これが不思議なものでいきなり慣れていない病院へ行き、リスクが少なくないカテーテルの手技を行い、合併症や不安定な病状な人がいても、“あとはよろしく”と帰って行きます。モンタナのような田舎では仕方がないと理解している人が多いようですが、当然locumsに頼らずに日常診療が提供できる方が良いのは間違いありません。診療以外での問題点としてこのような locumsやトラベラーは常勤スタッフ以上の給料が発生します。トラベラーに頼れば頼るほど出費が大きくなり病院経営は困難となっていきます。かと言って常勤スタッフを雇おうと思ってもモンタナのような田舎だと簡単に良いスタッフを雇える環境ではありません。
これが当院では顕著に問題となっているのを目の当たりにして来ました。働き始めた当初から新人スタッフとして挨拶するたびに、“今週で最後なんだ”と辞めていくスタッフが比較的多いなと感じていました。何かの偶然かと当初は気にしていませんでしたが、これの問題点が徐々に見えてきました。細かい点は省きますが、当院のライバル病院が大きな病院システムに吸収され、その経済パワーを使って当院のスタッフを引き入れていきました。インフレーションの中で将来に不安を感じているスタッフも少なくない中で、道を挟んで隣の病院へ異動することでサインオンボーナスと給料アップを確約されるのですから、当然これで辞めていったスタッフは少なくありません。人材不足となった当院はトラベラーに頼るしかなくなり、それに伴う出費の問題も含めて当院の経済的な雲行きが怪しくなっています。CEOが辞めさせられ、何か将来へ繋がる改革を試みているようですが、1年後にどうなっているか想像もつきません。ビザのウェイバーが終わるまでの1年半はなんとか現状維持ができることを祈るばかりです。当院は歴史もあり、地域に根ざした丁寧な診療を行っており、今までで働いた中でも一番と言っていいほど働きやすい病院でした。病院の経営状況や将来の心配に囚われることなく、普段の診療に専念したいものです。何かプラスに働く改革が行われることを心から祈りつつ、自分ができることとして日頃できるベストの診療を続けて行きます。
海外留学を考えている人も少なくないと思いますが、留学生活は苦労話の方が圧倒的に多いのは通説です。晴れてアテンディングとなっても苦労や不安からは解放されませんでした。皆が置かれた状況特有の苦労と共に生活していると思いますが、個人的な苦労話をシェアさせてもらいました。
写真はバックヤードから見える日の出です。
数ヶ月前から始まったこのアウトリーチ外来はモンタナの田舎医療では切っても切れない存在で、モンタナに住んでいる人の多くは身近に大きな病院がないことも多く、循環器などのスペシャリストは5−6時間運転しないと診てもらえないことがほとんどです。当院はモンタナ州の南東にあるビリングスという11万人前後の街の病院ですが、モンタナの東半分に加えてワイオミング州やノースダコタ州から患者が運ばれることも少なくありません。特に急性心筋梗塞の際は90分以内にカテ室へ辿り着けないケースが大半なため、TNKaseという血栓溶解薬を投与されて搬送されるケースばかりです。これまでの13年間でTNKaseを使ったことは片手で数えられる範囲でしたが、現在は月に数回はこのようなケースを経験します。循環器の専門医試験で常にTNKaseを使った搬送での治療方法について出題されますが、facilitated PCIとpharmaco-invasive PCIの違いについて今ひとつ理解ができていませんでした。試験的にはfacilitated PCIをサポートするデータは乏しいのに対して、pharmaco-invasiveではTRANSFER-AMIというランダム化比較試験などで有効性が示されており必ずこれを選択していました。
PCIまでの時間が120分を超える可能性が高いケースではTNKaseが推奨されますが、その後いつPCIを行うかで二つの治療法が分かれます。Facilitated PCIはTNKaseを投与後に症状や心電図の改善に関係なくPCIを行うに対して、pharmaco-invasive PCIではTNKase の反応がなければすぐにPCIを行い、症状や心電図の改善を認めたケースでは24時間以内にPCIをするという判断基準を設ける点で異なります。当院では搬送到着20分前に症状の改善の有無を確認し、改善がなければそのまま緊急カテーテル、改善があり心電図も再灌流している所見があれば24時間以内であれば待機的にカテーテルを行う余地があります。緊急カテーテルの夜間オンコール中に呼ばれるか否か大きく別れるため、当初はどれほどTNKaseの効果があるものなのか懐疑的でした。しかしこれまで経験した症例の半数程度は症状の改善を認めるケースが多く、カテーテルを行う際には既に再灌流を認めているためTNKaseの有効性を肌で感じることができました。ICUで出血の有無を経過観察しますが、大きな出血のリスクを感じることもありません。半減期も20分程度で基本的には橈骨動脈からカテーテルを行うため、搬送直後にカテーテルしなければいけないケースもありましたが大きな出血による合併症は経験していません。近くにカテーテルができる病院がない人もたくさんいる中で、このような治療選択に慣れておく重要性を感じます。
さて話は逸れましたが、当院の医師は皆アウトリーチを行うことに同意して仕事を契約しています。一人一人行く先は違うのですが、私はモンタナ州の北東にあるシドニーという街へ行っています。500キロ離れているので車で5時間以上かかります。この北東エリアから当院へ来る患者を外来で何人も診て来ましたが、この辺ではこれくらいの距離を移動することは日常茶飯事のようです。しかしさすがに往復10時間かけてアウトリーチへ行くのは現実的ではないので、遠いアウトリーチへ行く際は飛行機が用意されます。飛行機と言っても乗客6人程度の小型飛行機です。幼少期から乗り物酔いが酷く、大人になってからはだいぶ改善したものの不安に思っていましたが、数回乗った感じでは意外と快適で1−2時間ほどで目的地へ着きます。空港も隣接した別の入り口から入り、特にセキュリティーでの荷物チェックなどなく乗り込みます。シドニーへ行く途中に1−2箇所別のチームが降りることもあるので、片道で2−3回離陸と着陸を繰り返すのが辛いですが、月に1回上空からモンタナの大自然を眺めるのも悪くありません。
患者がわざわざ時間をかけて移動する必要がないため感謝はされますが、アウトリーチ独特の難しさも当然あります。アウトリーチの場所によりますが、私が行くシドニーの病院は電子カルテが当院と異なるため情報の共有が極めて困難です。血液検査や一般的な検査がされていたとしてもそれらの情報をわざわざ取り寄せなければ何が行われたか確認できず非常に困ります。最近はシドニー病院の電子カルテを見る権利が許可されたので少しは楽になりますが、循環器へ紹介を出した医師にとっては私からのカルテが送られてこない限り何が行われたか分かりません。当院で働き始めてから紹介元へカルテを送る重要性を何回も教わり必ず送るようにしていますが、電子カルテで指示は出しているもののカルテが届いていないという苦情は時折届きます。また、アウトリーチで何か特殊な検査が必要となった際にはどうしても当院まで時間をかけて来てもらう必要性があります。当院に来てから感心したのは、遠方から来る患者の検査を受ける際の無駄が少なくなるようにスケジュールを組むチームが細かく予定を組んでくれます。胸痛の患者が遠方から来る際は事前に看護師チームもカルテを確認してくれており、必要そうな患者をスクリーンしてストレス検査を当日に行った後に循環器クリニックでの診察、という予定が組まれていることが多々あります。心不全のような主訴の患者は診察前に心エコーが組まれているなど、非常に効率良いシステムだと感じます。更に検査や処方箋などに関しても医師自らがオーダーしなくても、看護師がオーダーをした検査や処方箋を承認することができ、医師の負担を軽減するだけでなく看護師の臨床能力の高さにも影響している印象です。渡米直後の日記でも書きましたが、アメリカの医療では看護師主導に行われることが多々あり、以前の例だとICUでの鎮痛鎮静薬やカテコラミンの調整は基本的に看護師が主導権を持って変更可能となっています。カテーテルの最中にアメリカではmoderate (conscious) sedation といったドルミカム・フェンタニルを投与することが基本です。以前の病院では医師がこれらの投与量を口頭で指示していましたが、当院では完全に看護師主導で行われます。検査が終わってから患者に説明しようと思っても随分と眠そうで、看護師に確認するとニューヨークで平均的に使用していた4倍量が投与されていたということもあります。
写真はアウトリーチへ行く際の飛行機と上空からの写真です。



幸い良い同僚や仕事環境に恵まれ、仕事にもだいぶ慣れることができました。家族も同僚家族と仲良くなり、子供たちも近い年齢なので楽しく生活しています。学校はこれ以上望めないほど良い環境で、子供たちも良い友達ができて楽しく学校へ通っています。
とは言っても、全てが順調だったわけではなく、様々な苦労があった半年でした。特にモンタナの冬は厳しく、数週間前から本格的な冬に突入したため毎日雪道での出勤となり、年末にはマイナス20台後半が続きました。仕事の面でも当初は新しい環境に慣れるのに戸惑い、ボスからの“2日で慣れるから安心しろ”という言葉もプレッシャーとなり緊張続きのスタートでした。
初のアテンディングとしての責任
13年間と長かったトレーニングの期間を経て(日本で5年、アメリカで8年)、初めてのアテンディングとして独り経ちになるに当たって、色々と苦労がありました。
トレーニングの期間はまだ“学び”の時期なので、様々なチェックが入り、全ての判断は上級医の確認を要します。外来で患者を見たらそのプレゼンを上級医へ行い、“漏れ”がないかを確認してから診療が終了します。そのため上級医にプレゼンをする間は待ち時間が生じ、複数のレジデント・フェローを担当するプリセプターをひたすら待つという不毛な時間がありましたが今となっては懐かしくも感じます。ノートを一つ書くにしても上級医がサインをする必要があるため、何か不安な点があったら中途半端な記載はできないと自ら論文を探したりUpToDateで確認したりするプロセスが生じます。
カテーテルの際も上級医と二人で治療を行うため、隣で色々な議論をしながら二人で同意した上で細かい判断をしていきます。去年の後半辺りからはだいぶ自信も付き、“自分だったらこうする、自分だったらこうしない”、などのシミュレーションを頭の中で行い、大抵の状況は乗り切れるくらいの経験と自信は得られたと感じていました。
現職場のカテ室は今まで働いた職場には無いセットアップで、カテ室にはカテーテルの医師が一人のみで二つの部屋をスイング(行ったり来たり)しながらひたすらカテーテルを行うという形を取っています。一人の患者を治療した後に必要なオーダーやレポートを書き、患者・家族へ説明をした後にはすぐ次の患者が待っている、という事を多い時で10症例前後を休み時間なく行うので、あっという間に時間が過ぎてしまいます。複雑な症例は同僚に相談しながら進めていますが、隣りで気軽に相談できるわけではないので一人で“正しい”選択を導き出す判断力がだいぶ養われました。
同僚やスタッフの信頼を勝ち取るのはどの職場でも重要であり、最初の6ヶ月から1年程度は合併症の可能性が高い複雑症例は避けるようアドバイスされます。何でもできると自信過剰に振舞って合併症が多くなると、 “カウボーイ”のレッテルが貼られます(モンタナだからという訳ではなく、カウボーイは英語で“無鉄砲な人”の意味合いがあります)。オンコールは4日に1回程度回ってきますが、夜間の緊急も含めて一人で対応しきる能力が試されます。ブロンクスの複雑症例で鍛えられたおかげで何とか乗り越えてきましたが、新しい職場のカルチャーに本格的に慣れるにはまだ時間がかかる気がします。
RVU (relative value unit)
多くの渡米している日本人留学者はアカデミックなポジションを選んでアメリカに残ることが多い印象ですが、私の仕事先はアカデミックとは真逆な位置付けとなるプライベートなポジションです。
アカデミックなポジションは大学病院でassistant professorなどのタイトルと共に、レジデントやフェローへの教育的な役割や論文などを書くプレッシャーも伴います。一方でプライベートポジションはタイトルなど無く、基本的には臨床の仕事をひたすら行うことが求められます。当院にもレジデントはいるのでたまに循環器を回ってくるレジデントに教える機会はありますが、基本的に教育やリサーチなどの割合は限りなく少ないです。
プライベートプラクティスにも大きく差がありますが、幸い当院ではアカデミックなプログラム出身な人も多く、カンファレンスなどでもアップデートしたエビデンスを元に議論できます。一方で仕事場によっては学会などに興味なく、新たな論文など目を通さずに“experience-based medicine”といった個人的な経験のみを元に診療し、RVUを稼ぐことに重点を置く医師も少なかれいる印象です。
こういったプライベートな仕事場で感じる違いがRVUに過大な重みを置いて仕事をしているスタンスです。当然アカデミックな場所でもRVUは重視されますが、プライベートプラクティスではそれが特に顕著です。
RVUというのは医師がどれだけ実際に働いているかを数字化するもので、仕事の一つ一つにどれだけ“value = 価値”があるか決められています。循環器の領域では心電図で0.17、心エコーで1.5、外来で1-2、診断カテーテルで5-6、ステント治療で10-11、などです。1 RVUが何ドルという換算もあるため、自分の仕事がどれほどの金額となっているかも可視化することができます。そして1ヶ月毎にどれくらいRVUを得られたかの報告書がメールされてくるため1日単位でどれくらいの仕事量だったか評価されます。私の場合はまだRVUに関係ない給料ですが、3年目からスタッフになった人たちは働いた分だけ給料が増え、働かないだけ給料が減ります。各デパートメントもこれらの数字によって評価されるので、RVUが低いスタッフにはメールが届くようです。いくら仕事が丁寧で、診察でも病状説明などにしっかり時間を割いて、いわゆる“良い先生”の仕事をしていても、デパートメントからは生産性を求められというのは辛い側面です。
アメリカで人気の科が内科では循環器や消化器などの手技を伴う分野であることは、このようなRVUによる評価を経験すると深く納得します。このような生々しい内情は深く知ろうとせずにトレーニングしてきましたが、今後は現実的にしっかり理解して働く必要があります。一方でこのRVUに捉われ過ぎず、臨床的に医学的に正しいと感じる診療を続けていきたいと思います。

日本での5年間と合わせると合計13年、PGY (post-graduate year, 卒後) 13となります。レジデンシー終了からフェローシップなどをせずにアテンディングになる人たちはPGY4なので、いかに遠回りの道のりを歩んだか明らかだと思います。
当院は2つの病院を1ヶ月ずつローテするため、先日一つの病院での勤務が終了し、お世話になったスタッフにお別れを告げるたびにいよいよ終わりが近づいているという実感が湧いて来ました。去年はコロナ真っ只中であったため卒業式はzoomで素っ気なく終わってしまいましたが、今年はin-personで行われそうなので楽しみです。
渡米してから様々な形で渡米する人たちを見て来たため、今回は今後渡米を考えている人達に自分が知っていたら嬉しかったと思えるポイントを書きたいと思います。
① 一番王道なやり方はレジデンシー(初期研修医)からマッチして、例え日本でやって来たことの繰り返しとなったとしても最初からやり直す方法。このメリットはアメリカでボード(専門医資格)を取れること、そして誰からも疑問を抱かれずにアメリカでトレーニングを受けた証拠が残ることです。デメリットの一つは各レベルのトレーニング応募の中でレジデンシーが一番マッチするのが難しく、AMG (アメリカ医学部卒) でないことが大きなマイナス点となること。デメリットの二つ目はやはり最初からやり直すことで、例えば循環器などの特殊なトレーニングを受けたいことがメインであった際に、3年間の内科トレーニング中は歯がゆい時間を過ごさなくてはいけないこと。私自身もこのやり方でしたが、内科中にも学ぶことはたくさんあり、更に循環器に関するリサーチを始められる期間として決して無駄ではありませんでしたが、3年間という時間やその間の激安給料がネックでした。デメリットの三つ目はビザの問題です。ビザはかなりややこしい問題なので別に記載しようと思います。
② 複数の同僚が別のやり方で渡米しており、このやり方にメリットを感じる人もいると思うので紹介します。それはまずは研究で渡米し、数年間で論文などを多くアウトプットすることでグリーンカードを取得するやり方。効率の良い方はこの研究期間中にUSMLEを取得する方もいます。このメリットは論文を多く書くことで確実にCV(履歴書)が強化されると同時にグリーンカードという強い武器を得ることができることです。ビザの問題は語りきれませんが、グリーンカードを持っているだけでフェローシップの応募などで好意的に見られる傾向があり、良いプログラムへマッチできる可能性が高くなります。問題点はどれくらいの論文があればグリーンカードを取得できるか不透明な部分もあり、弁護士の能力や推薦者からの“この人がアメリカに必要だ”といった大げさなほどの強い推薦が必要です。例えば循環器の世界で言えば、interventional cardiologyのフェローシップへ直接入れるという裏技があります(内科レジデンシー、一般循環器フェローシップをスキップできるので6年得します)。研究とinterventional cardiologyのみの経験をして帰国する気持ちであれば、これ以上の近道はないでしょう。実際に現在の同僚にもアメリカでトレーニングをせずにいきなりinterventional cardiologyから渡米したイスラエル人がおり、最短でアメリカの臨床へ入れる道だと思います(アカデミックな施設でこのような話は決して稀なケースではない印象)。一方でそこからアメリカに残りたいとすると仕事探しはトリッキーで、いわゆるアカデミックな病院でない限り働ける可能性が低いことが大きな不安要素です。更にもう一つのデメリットはボードを持っていないことです。アカデミック病院で周りから信頼される能力を持っていれば働くのに問題ないですが、その後異動する度にボードがないことが足枷となる可能性があります。噂では数年間アテンディングとして働くことでレジデンシーやフェローシップをしていなくてもボードを受ける資格を得ることができるとのことです。この選択肢はある意味最短の道で、私のように内科と循環器をアメリカでやり直し、PGY13としてトレーニングを終えたくないという人にはメリットを感じる選択肢かも知れません。
ビザに関してはとても複雑で一概には言えませんが、“何をしたいか”によって最適なビザは異なると思います。競争率の厳しいフェローシップへ進みたい人の多くはJ1ビザで渡米します。これはフェローシップでH1Bと比べて選べるプログラムを制限されずにより“良い”プログラムへマッチできる可能性を高めることができます。J1ビザの一番の難点は一度でもJ1で渡米すると、ウェイバー期間が義務付けられます。母国へ2年間戻るか、もしくはアメリカ内の“underserved area”で3年間過ごす必要があります。この“underserved area”も細かく決められており、住所で調べることができます(https://data.hrsa.gov/tools/shortage-area/by-address)。HPSAとMUAがありますが、州によってどちらを取って“underserved area”とするか異なるので更にややこしいです。一般的な話としてConrad 30というプログラムで各州30枠ウェイバーの枠が確保されており、当然州によって応募数が違います。あっという間に枠が埋まる州もあれば、毎年30枠埋まらない州もあります。当然埋まらない州が狙い目ですが、そこに理想とする職と生活があるとは限りません。30枠といってもほとんどはprimary careの医師に割り当てられ、循環器や特にインタベといったspecialistでこの枠をゲットするのは極めて難しいです。枠がすぐ埋まる人気の州ではほぼ不可能で、30枠が埋まらない州でのみ可能性があります。これらの情報は移民ビザを専門としている弁護士サイトなどを検索すると詳細を見ることができます。Conrad 30以外にDelta regional (DRA), Appalachian regional (ARC)など30枠に制限されない州もあります。私は当初からspecialistとしてウェイバーできる場所を探しており、幸い先日ウェイバーの許可がおり、H1Bも取得できたので一安心です。H1Bとして3年間無事に働き終えればJ1の足枷が取れることになります。因みにJ1は基本7年までとなっていますが、私は8年目を“延長”する形で申請しました。その際にウェイバーの申請が難しくなるという噂や記載がありましたが、無事にウェイバーも降りたので“延長”が必要であればウェイバーできるかを気にすることなく延長することをお勧めします。
最初からH1Bで入る手段もありますがこれには多くの条件が必要です。Step3まで取っていること、フェローシップで競争率の厳しい科へ進む際の勝算がある(応募できるプログラムが半減することに加えて、プログラムが負担する費用があるため避けられる傾向がある)などです。H1B であればトレーニング中にグリーンカードの申請もできるので有利です。またフェローシップによってはJ1の方がデメリットとなる科もあるようなので注意が必要です。
アメリカ留学は正解などなく、様々な選択肢の中から自分に最も適している道を選ぶ必要があります。そして“うまくいかない事”の方が圧倒的に多いです。予想外の展開にも一喜一憂せずに臨機応変に対応し、更にそのプロセスを楽しめるぐらいの心意気が重要です。私自身は決してそんな心のゆとりはなく、各場面で一喜一憂し、何度も絶望しましたが、毎回何とか這い上がりここまでたどり着くことができました。紆余曲折な道のりでしたが何とか一つの区切りを迎えることができて心から安堵しています。
写真は先日見つけたセントラルパークでの絶好の撮影スポットです。ニューヨークを離れる前にファミリーフォトを撮影してきたのですが、元々の目的地以上の絶景スポットでテンション大上がりでした。セントラルパークは広いので全て歩いて回るのは大変ですが、このスポットは南東の動物園の近くで、今後ニューヨークへ遊びに来た時も気軽に立ち寄れる穴場スポットです。

2020年、誰にとっても間違いなく記憶に深く刻まれる年になりました。
去年の今頃は東京オリンピックや1ヶ月の一時帰国など楽しみがたくさんありましたが、コロナであっという間に一転してしまいました。
日々増え続けたケースと止まる気配がなかった3−4月はこれほど感じたことがない不安で包まれていました。ICUは人工呼吸器につながれた患者ばかり、はたして人工呼吸器が足りるかの不安、ラインチームとして連日ハイリスクな環境と理解しながらもフロントラインで勤務した日々。毎日N95を外すことなく帰宅したらシャワーへ直行し、家族へ感染しないかの不安と共に過ごす生活は精神的にも辛いものでした。なんとかピークを超え、ある程度普通の生活は戻ってきたものの、いまやアメリカだけで死者が30万人を超え、新規の感染者も増え続けている状況です。
7月からはinterventional fellowshipが始まり、正直どれくらいコロナによる影響が出るか不安で一杯でした。この1年でどれほどの症例を経験できるかで引き出しの増え方が大きく変わりますが、幸い7月から現在までの症例数は普段通りまで回復し、1年に経験しなければならないとされている250症例はこの半年でクリアすることができました。当院ではブロンクスという地域性からかハイリスクな症例が多く、Type Aと呼ばれる単純症例はほぼありません。全米では稀な冠動脈イメージングも70−80%で使用され、ロタ・CSI・レーザーなどのデバイスやショックに対するIABP・Impellaの使用例も多く、更にはTAVR・Mitraclipなどストラクチャーの経験も積めており、これ以上ないトレーニングになっています。イタリアから来られた上司(世界的に有名なコロンボ先生の右腕)は実に幅広い知識と経験を持っているので、一緒にカテに入るたび・話すたびに何か新たな学びがあり、世界的なスタンダードを感じながら研修することができます。コロナで学会での学習もなくなってしまいましたが上司の世界的なつながりで毎週1時間の講義が行われ、そのセッションをフェローがモデレートするという貴重な経験を何回も得ました。ヨーロッパでトレーニングされた別の上司も、このようなモデレーターとしての経験から得られるものが非常に大きいと話されていました。勉強になる講義を受けるだけでなく、世界的な先生と話す機会や今後に繋がるコネクションを得るだけでも大きな刺激となりました。これらのレクチャーはYouTubeのMonteheart lecturesから誰でも視聴することができます。
そんな中で進めていたのが来年7月からの仕事探しです。これまでに得たアメリカでの経験を活かすのはアメリカだと感じたため、こちらでの仕事先を2年ほど前から探していました。私はJ1というビザでトレーニングしてきたので、ビザの観点から仕事探しが難航するのは理解していました。J1ビザは2年間日本へ帰るか、3年間ウェイバー枠と呼ばれる州30枠ほどしかないポジションを得る必要があるので皆が行きたい州でのウェイバー枠を獲得するのはほぼ不可能です。更にコロナで病院の収益が減った影響が加わりオファーが無くなってしまったケースもありました。仕事探しで重視していた点はウェイバーができる場所で仕事面が充実していることでした。アメリカでのジョブサーチは大きく分けてアカデミック(大学病院関連)とプライベートに別れます。アカデミックなポジションは中々探すのが難しく人伝で埋まってしまうことがほとんどです。私も様々なオンラインのジョブサーチサイトで20−30前後応募しましたが、アカデミックなポジションは返信さえもありませんでした。友人曰く「公平な応募」をしている表向きなものであって、内部で既に決定しているケースも稀ではないとのことでした。プライベートには大きな幅があり、数人のグループに加わった際に落とし穴が待っていることもあり、想い描いていた環境との違いに落胆し辞めてしまったケースも耳にしました。最低3年間過ごす仕事先なのでかなり慎重になりましたが選んでいる余裕もない状況に陥りました。そんな中で同僚のツテでインタビューした病院が想像以上に良い仕事先で、幸いその病院で来年以降働くことになりました。モンタナ州にある病院ですが、ニューヨークに長年在住の先輩からも「モンタナってどこでしたっけ」と言われる田舎です。その一方で仕事の充実面、病院の安定感、同僚の和気藹々とした雰囲気、何をとっても魅了され、田舎という不利な点さえもプラスに見えてきました。晴れて仕事先が決まり、残り半年間を安心してトレーニングに集中して臨めそうなので嬉しいです。
因みに先週コロナのワクチン(Pfizer-BioNTech)を接種しました。数日風邪のような倦怠感や頭痛はありましたが、大きな副作用もなく3日目には普段通りに回復しました。個人的にはNEJMの結果(https://www.nejm.org/doi/full/10.1056/NEJMoa2034577、ModernaもNEJMに載り同様の有効性と安全性)を見たりワクチン開発までの夢のようなストーリーを読んでいたので、大きな不安はなく前向きに接種したいと感じていました。
日本ではワクチン全体に懐疑的な意見もあると聞きました。周囲のアメリカ人でも注意深く様子を見ている同僚もいたり、様々な意見があるのは当然です。一方で未曾有の大流行に陥っている今、ワクチンが希望の光となっているのは間違いなく、その安全性やデータをしっかりと見極めた上で多くの人が前向きに接種を希望されることを祈ります。
最後に個人的なGritとしてやり抜いた結果がいくつか論文として形になりました。その一つはコロナ禍で経験した忘れられない症例をケースレポートとして報告したものです。European Heart Journalというヨーロッパでの循環器ジャーナルではトップジャーナルがケースレポート用に去年開始したジャーナルに投稿されました(まだpubmedやホームページでは掲載されていませんが、恐らく次回となると思います。JACCでも同様にケースレポート用のジャーナルも去年始まりました)。ケースレポートといえどトップジャーナル関連の雑誌なので多くの人に読んでもらえる機会があるのではと期待しています。雑誌の最後にlead authorについて書けるのですが、聖隷浜松の名前を堂々と書かせていただきました。元々このブログを書くきっかけとなったのも、聖隷浜松での素晴らしい研修を経て米国留学へ挑戦した経歴から多くの後輩へ聖隷を知ってもらえたらというのが大きなモチベーションでした。今回の論文で少しでも更に広く聖隷を知ってもらえたら嬉しく思います。

イタリアでは1日1000人近く、スペインでも800人ほどの死者が出ており、日本でも新たな感染者が増えている状況だと思います。
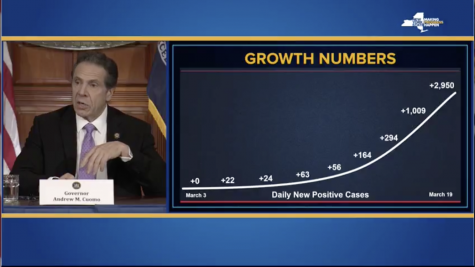
ニューヨークでの騒ぎはほぼこの3月中に起きており、かなり濃厚な1ヶ月でした。日本が今後NYと同じ方向に進まないことを祈りつつ、少し振り返って見たいと思います。
3月1週目(NY州1→89件)
3月1日:NYの1件目(イランから帰国の30代の医療関係者)。
3月3日:NYの2件目、50台のユダヤ教の方で多くの人が教会で曝露された可能性があり、New RochelleというNYで最初にcontainment zoneとなった地域の方。
3月7日:クオモ州知事がState of emergency勧告。
*病院ではまだ普通にカテーテル検査や手術など行われており、まだ病院での危機感は薄い状態。この頃は曝露の可能性があった人は2週間の隔離の方針でした。イタリアで徐々に件数が増え始めた頃。
3月2週目(105→613件)
3月9日:イタリアがロックダウン。ACC学会をキャンセルする発表。
3月10日:楽しみにしていたNY Cityハーフマラソンがキャンセル。
3月11日:検査件数を増やす処置を州知事が報告。
3月12日:NY市もState of emergency勧告。州知事が500人以上の集まりを禁止。
3月13日: American College of Surgeonが待機的手術を延期するよう推奨。
3月14日:NY州最初の死亡例。スペインがロックダウン。
*病院ではまだ待機的なカテーテル検査なども行なっていたものの、徐々に危機感が増してきた状態。カテーテルを行なった患者にCOVIDの疑い、結果が出るまで6日かかりました。
3月3週目(729→10356件)
3月15日:市の学校を閉校。
3月16日:州知事が50人以上の集まりを禁止。レストラン、バー、ジム、映画館、カジノを閉鎖。
3月17日:ACC/SCAIによるカテ室でのCOVID-19に対する対応についての論文がJACCから発表。
3月18日:州全体で各事業は従業者を50%以下に止めるよう発表。
3月19日:ニューヨークでもドライブスルーの検査所。
3月20日:Non-essential workerの100%を自宅待機するよう発表。
*病院では緊急を要する患者以外のカテーテル検査をほぼ中止。マスクなどのPPEが不足傾向になり、カテ室でもマスクは金庫で管理となりました。この週末にSTEMIコール、大袈裟くらいの感染対策をしなければ病院に一歩踏み入れた瞬間から感染するリスクがある危機感を感じるようになりました。医療従事者も曝露があったとしても症状がなければ検査をせずに勤務継続する方針になりました。
3月4週目(15168→44635件)
3月22日:連邦緊急事態管理庁(FEMA)やアメリカ陸軍工兵司令部(Army Corps of Engineers)の助けを要請し、臨時の医療機関の設置予定を発表。
3月24日:ピークは2−3週後になる予想を発表し、人工呼吸器が3万台必要となることから連邦へ国防生産法(Defense Production Act)を使うよう依頼。
3月26日:Elmhurstなどの病院が資材の不足、対応仕切れない患者数、急激に重症化する患者が死亡していく戦場のような状態になっている状態が報道。
*病院では予定手術などが中止され、ICUは全てCOVIDに対応できるような対策が開始され、そのほぼ全てがCOVID診断患者で挿管されている患者で埋まる。インターべンション循環器フェローは緊急ケースがない時は自宅待機となり、動脈ラインや中心静脈ラインなどを入れるラインチームとして依頼に応じて病院へ。
特にこの1−2週間の変化は著しいもので、「たられば」ですが3週目になって行い始めた大掛かりな対策をもっと早く(イタリアの件数が増え始めた3月上旬)行なっていれば少し数を抑えられていた可能性を考えてしまいます。恐らくNYの全員がなぜあの頃にもっと危機感を持っていなかったのだろうと後悔していますが、時すでに遅しです。感染者数がこれだけ増えてしまえばその14%前後は入院が必要なほど呼吸状態が悪化し、5%前後はICU 管理が必要となり、1−2%は死亡します。医療崩壊が起こればこの死亡率はイタリアのように更に上回ります。
中国で起きたこと、イタリアで起きたこと、スペインで起きたこと、アメリカで起きたこと… 中国以降の人々が現在の危機感を持って最初から準備をしていたら状況は大きく違っていたと思います。世界中の人が対岸の火事ではなく、明日は我が身として捉える必要性があります。
日本でも件数が再度増えているとのこと。卒業旅行などのタイミングが重なったのは最も不運な事だったと思いますが、今が本当に重要な時です。このウィルスが相当なくせ者でなければここまでの大流行は起こしておらず、それが日本で起こらない保証はどこにもありません。そして感染者が増えてしまえば上記の割合で確実に重症者と死亡者が出てきます。このウィルスは国も人種も差別しません。必要な情報を今得られるだけ蓄え、来る可能性のある波に備える必要があります。クオモ州知事は今回素晴らしいリーダーシップを発揮しており、週末も含めて毎日必要な事実(fact)をツイッターなどで届けています。
振り返ってみて特に重要性が高いと思われる3点を記載します。
(あくまで個人的な意見であり、特に感染症専門家ではないために誤った情報が含まれている可能性もありますがご了承ください)
① Containmentから集団感染、「Flattening the curve」
3月1日に最初の感染者が出た頃はほとんどの人に危機感が無かったと思います。中国、ダイアモンドプリンセスでの様子は対岸の火事のように眺めており、イタリアで件数が増え始めても同様に傍観していた人がほとんどだったと思います。アメリカでそんな大流行は起こらないだろうと。
まさに今の日本がその段階の可能性があります。
州知事の毎日の会見で感染を抑え込むには2つしかないと言っています、 density control(人混みを避ける)とtesting(検査)。更に検査だけではなく、可能な限りのcontact tracingが必要と思われます(陽性者に曝露された人達をリストアップしフォローする)。未だに各国の検査のやり方を十分理解できていませんが、日本の当初の検査方法は実際病院に押し寄せる患者や死者が増えなかった時点で間違っていなかったと感じます。偽陰性の問題や岩田先生がブログで書いてらっしゃるように全数把握を目指す必要がないというのも理解できます。一方で封じ込め(containment)を目指すのであれば、特に無症状者が感染源となりうるこのウィルス(陽性者の80%は感染していないと思っている人から感染*)では検査を多く行い、陽性者を隔離しcontact tracingを行うことで感染の広がりを抑え込みます。
(*Data from China shows that 4 out of 5 people diagnosed with coronavirus contracted it from someone they didn't know)
当初ニューヨークでは保健省(DOH)とLabcorpの2ヶ所でしか検査が行えていなかったため十分な数を検査できず、当初検査を出しても結果が出るまで6日かかっていました。その後各病院で検査を行えるような対応がなされた後は1日以内で結果が出るようになりました。しかしニューヨークでは既に遅かったのか、40−60%の集団感染による集団免疫獲得による終息を目指す道に乗っており、それでも最低限ピークを緩め医療機関がパンクしないように努力しているのが現状だと思います。
日本がどこまで検査をするかはさておき、検査数が少ないことによる陽性者の低さで気を緩めないこと、更に今後に備えて検査ができるキャパシティーを確保しておく必要性は高いと思います。日々検査の現状も変わっており、数分で結果が出る検査がアボットより発表され既にFDAの認可も降りたとのことです。
そして全ては一人一人のこのウィルスの怖さと理解を深める必要があります。
アメリカ人はマスクをする習慣はありません。1ヶ月ほど前まではマスクをしているだけで(またはアジア人というだけで)差別の対象になりうる状況でした。それが今やアメリカ人もマスクをする人がほとんどになり、買い物の際はしっかりと手袋もする人が多くなりました。このウィルスの怖さを目の当たりにし、意識と行動が確実に変わりました。
桜が満開で天気の良い日に「大丈夫だろう」と気を緩めるのは当たり前です。ニューヨークも同じ考えの人が多かったと思われます。今でも病院を一歩出れば暖かい春日和を感じながら、状況の深刻さを感じさせない生活がまだあります。その一方で病院はほぼ全てのICU病棟が満床で人工呼吸器に繋がれている状態で、次の重症患者に十分な治療を提供できる余力がなくなってきているのが現状です。確実に増えている患者数と病院の現状を知っていなかったら、「大丈夫だろう」と思ってしまい危機感の無い生活を送っていて人がいても不思議ではありません。特に若い人は重症する可能性が低いと思っている人もいるかと思いますが、イタリアでもNYでも20−30代で人工呼吸器が必要となる人もいます。更に若い人がキャリアとなり高齢の家族へ感染し、その家族が重症化することは周知の事実です。このようなメッサージは誰が発信するかによって届く層が違うため、Hikakinのような若い人に影響力がある人が発信することはインパクトが全く違います。今後もこのような情報が広がると嬉しいです。クオモ州知事も全米で関連が広まっている中春休みにフロリダなどのビーチで人混みに出かけるニュースに対して、彼の娘さんを記者会見に招いてこのようなことを言っていました。彼の子供に対して行動をする際には常に「Risk/Reward」の両面を考えるよう伝えてきたと。せっかくの春休みにビーチで楽しい時間を過ごすRewardよりも、家族や友人がウィルスに感染し命を落とすRiskを天秤にかけた際、答えは明らかであってほしいと。
このウィルスの怖さを理解している人は、症状の有無に関わらず「自分が感染している」と仮定して行動するくらいの意識改革が必要です。
基本的な注意点は4つ:①手洗い(日本ではうがいも?)、②顔を触らない、③人から6フィート(1.8m)以上離れる、④Don’t be complacent(自己満足な行動を控える)。
「自分」が「他の人」を感染させないよう、一人一人が出来ることを徹底的に行う必要があります。感染拡大を抑えるためにも、しっかりとこのメッサージがより多くの人に届いて欲しいです。
② 医療機関の準備、物資の確保(PPE, ICU, bag valve mask, ventilator)
果たして日本がイタリアや米国のような大流行を起こすかはまだ分からない段階だと思います。当初日本で感染者数が他国と比べて少なかった際に、日本の文化(握手などを行う習慣が少ない、マスクを習慣的に着用、手洗いうがいの習慣など)が要素として考察されていました。また、これのエビデンスは分かりませんが、日本で定期接種となっているBCGがSARS-CoV-2に対して有益な効果があるという話も出ています。
日本は大丈夫と誰もが思いたいところですが、希望や感情は意味をなさず、データからの可能な限りベストの推測をする必要性があり、各分野の専門家が必要です。ウィルスの数が増え始める頃には実際の患者数は報告されている以上いるため、必ず後手に回ります。状況が悪化するのを待って行動するのでは遅いです。地震などの災害の際に準備期間は与えられませんが、このウィルス感染症は他の国で起きていることを参考に準備をする期間が与えられます。クオモ州知事は早い段階から必要となるベッド数、ICU数、人工呼吸器の数の予想し、声を大にして連邦へ働きかけ、ピーク時の医療崩壊を想定して膨大な規模の臨時施設の設置や物資の確保を着々と進めています。素人目からみてもどれだけ大掛かりな投資であるか分かり、もしその必要性がなかったらという不安も容易に想像されますが、州知事は全く迷いがなさそうです。
日本の先生と話した際に指定病院に集約されていないことに驚いた、と聞きました。当初当院でも一つの病院にCOVID患者を集約する試みがなされた時期もありましたが、それを遥かに上回る患者数によりどの病院も対応する必要性が生じ、さらに各病院でICUを増やし、一般病棟でもCOVID患者が見るフレキシブルな対応が求められています。州知事からも各病院で50%(可能であれば100%)のベッド数の増加を求められ、それでも足りていない状態です。
今できる準備をする、具体的にはどのようなことでしょうか。
もう既に行われていると思いますが、各地域や病院でもどれくらいのベッド数、ICU数、人工呼吸器の確保が必要となるかの予想を立てる。感染者の広がりに応じてベッドが必要となりうる手術やカテーテル手技などを延期とするタイミングを見計らう必要も出てくると思います。救急外来においても実際の感染者と不安で駆けつけた未感染者が密閉空間で二次感染を引き起こすリスクを減らす対策が必要です。当院では電話での問い合わせを広く呼びかけ、症状が軽い人は陽性だという想定のもと自宅で隔離と安静を指示しています。救急外来前には警察が配置され、病院に入る前に設置されたテントでトリアージされ軽症の方は病院にされ入れないよう対応しています。また感染者が増えすぎて一つの病院で対応仕切れなくなった際の近隣の病院との連携も重要となります。ただでさえ入院日数が長い日本なので、今の段階から対策を立てる必要性はあると思います。
他にできることはマスクなどのPPE(防護具)の確保や正しいPPEの使い方(Donning and Doffing)の指導。CDCの推奨(マスクがなければバンダナやスカーフ)がいかに現場の危機感とかけ離れた内容であるか問題視している人が多く、N95の上からサージカルマスクをしてN95を再利用している人が今や多いです。また医療従事者の感染を防ぐ最大限のprecautionを検討する(特に挿管などのハイリスク手技の際の曝露者を減らす、プロテクティブカバーを使う、グライドスコープを使うなど)。スペインのように医療従事者の感染者が増えてしまうだけで現場が崩壊してしまいます。必要となると想定される薬剤などの確保(スペインなどでは鎮静薬が不足する事態と)。
またアメリカでは人材の豊富さによってある程度カバーできる部分があります。例えば各病院でレジデントは学年で30人近くいるところも多く(外科など他の科やフェローも含めればもっと)、ローテーションによっては外来・エレクティブのレジデントを病棟勤務に回すことが可能です。実際に循環器フェローは最前線のレジデント達の頑張りによってか自宅待機となっている知り合いも多いです。しかし日本ではこれほどの余力はないと思われます。どの研修病院でもICUや集中治療を含むローテーションの際は病院に寝泊まりする事が多く、他のローテであっても24時間いつ呼ばれても病院に駆けつける必要性があると思います。COVID患者が挿管されるほど重症化した時点で2週間前後の集中治療が必要というデータからも、長いマラソン勝負となる可能性が高いです。医師の疲弊を軽減するためにも夜間チームの編成も検討する必要性があるかもしれません。
これら多くのことが要らぬ無駄な心配になることを祈ります。
③ 医療従事者の準備
まだ地域によってはCOVID患者に対応していない病院も多いと思います。しかし一人でも陽性者がいたら、このウィルスの世界的な広がりを見る限り時間の問題で数は確実に増えると予想されます。
医療従事者一人一人が明日COVID患者の対応をする可能性を考えて情報と知識を蓄える必要があります。このウィルスがどのような症状を引き起こすのか、どのような検査をするべきか、特徴的なレントゲン・CT所見はどのようなものか、経過はどのようなものか、治療は何が検討されているのか、など今やネット(特にSNSは有用)でかなりの情報を得ることができます。
いくつかリンクを載せます:
・ https://emcrit.org/ibcc/covid19/ (Twitter: @PulmCrit)
・ https://covid-19.alibabacloud.com (日本語→ Read nowを押せばかなり詳しいハンドブックが開けます)
・ https://www.medsi.co.jp/pdf/covid-19_200319.pdf (プラチナマニュアル番外編)
・ Twitter @NYGovCuomoから毎日彼の記者会見が見れます
・ https://bulletin.punahou.edu/frontline-of-covid-19-lina-miyakawa-04/ 一つ上の学年だった呼吸器内科・集中治療の先生によるポッドキャスト
・ FacebookのCOVID-19 Critical Care Group
・ https://jamanetwork.com/journals/jama/fullarticle/2763952 (Advance Care Planningの必要性についての論文)
また当院がイタリア・ミラノの医師と行なったzoomカンファレンスでの貴重な情報としては、基本的な統計的データは論文などで発表のある通りの一方、いかに重症化する症例の呼吸不全が急激に進行するかという点でした。そのような症例では早期に挿管をする必要性が高く、平均的に2週間程は人工呼吸器での治療が必要とのこと。NY州知事の発表でも人工呼吸器が11−21日必要としています。その間にweaningを早く試みすぎて抜管を焦ると再挿管となる可能性が高いとのこと。だからこそ人工呼吸器の確保が肝要なのです。
他の細かい点:当初は抗ウィルス薬のLopinavir-ritonavir (Kaletra)も使用されていたものの、NEJMで有効性が見られなかった論文が出た後は使用されなくなったとのこと。Hydroxychloroquine/AzithromycinはQTが大丈夫であれば使用頻度は多い。ICU入院患者の約20%が腎不全に至り透析を余儀なくされた。人工呼吸器のセッティングに関しては特にAPRVなどの特殊モードによる効果は感じなかったとのことだが、伏臥位による酸素化の改善は望めたと。ECMO(特に酸素化で困った際のV-V ECMO)に関してはそれほど使用を迫られる症例がなかったとのことでした。
これだけ新しい疾患にも関わらず、発表されている情報は比較的似たようなパターンが見受けられ、上記も含めた様々なサイトで詳しくまとめられています。
長くなりましたが、個人一人一人ができることを大袈裟にでも取り組むことで、2週間後・1ヶ月後少しでも状況が緩和されていることを祈ります。(2020年3月30日)
その後イタリアでの驚異的な感染者の増加、ヨーロッパ全体への広がりを見るにつれ、ドイツへ旅行予定だった同期と諦めるしかないよと話していたのが数週間前。マスクなどの防護具だけでなくICU や人工呼吸器の不足しており、年齢により人工呼吸器などの治療を行うべきかの苦渋の決断を迫られている状況と聞き、事態の深刻さを感じました。
2週間ほど前からアメリカでもトイレットペーパーやマスクなどをhoarding(買溜め)するニュースが出てきて、アメリカも日本と同じかと感じました。その頃にユダヤ人の上司が感染者と接触していた可能性があり2週間の自宅監禁となりました。彼はニューロシェルというブロンクスの北の街に住んでいますが、同時期にニューヨークでの2人目の感染者が重症となりコロンビア大学へ転院となったニュースを聞きました。この人がニューロシェルでのクラスター感染の元になったようですが、上司はどうやらこの方と同じシナゴーグへ行っていたようです。
その頃からクオモ州知事が医療機関のベッドと人工呼吸器が圧倒的に不足しており、これは連邦のレベルでの対策が必要と警報していました。具体的にはニューヨーク州の約2000万人の中、40−60%が感染する可能性がある。その中で入院する必要性が出てくるのが約17%(50%が感染したとして入院する必要患者数170万人)。ニューヨークでは5万3000しかベッドがないとのこと、ICUベッドと人工呼吸器は更に不足。この計算をするだけで冷や汗が出てきて夜眠れなくなる、と現実的な数字を話されていた。
そしてNBAなどのスポーツイベントの中止やトムハンクスが感染するなど徐々に深刻さがアメリカ市民にも伝わり、ニューヨークではブロードウェイなどのショーからレストレン・バーなども閉鎖され、ACCなどの大規模の学会もキャンセルとなりました。大統領も先週後半には制御できていると言っていたにも関わらず、今週になりコントロールできていないと認めるなどリーダーシップのかけらも感じません。それでいて中国ウィルスと(恐らく)あえて発言したり、まだ事態はこれからにも関わらず自らを褒めたたえたり…個人的には無知で知らなかったのですが、トランプの隣で記者会見していることが多いFauci先生という人は感染症の分野で相当な信頼がある方のようで、この方の発言は全て納得がいく内容なので常にチェックしています。また、国がやってくれない部分をせめて州のレベルで努力しているクオモ州知事は毎日ツイッターで記者会見の様子を公開しています。しっかりとしたデータを淡々と報告しながら一人でも多くの人を助けるための最善を尽くしており、全ての責任は自分にある、と公言できる誠意を感じます。
先週で深刻度が一気に進んだと思っていましたが、今週になり本格的に緊急以外のカテーテル検査は中止となりました。これはツイッターなどでも話は出ており、American college of surgeonが待機的手術を延期するよう勧めてから一気に広がりました。
私の勤めている病院でもICUでのCOVID-19患者は日に日に増えており、いわゆる“impending sense of doom”(差し迫った破滅感?)でアメリカ人も危機感を募っています。アメリカの恐ろしいところはこれにより銃の弾を買う人が増えていたり、閉店を迫られているところでは盗難防止に板で補強するなど皆がピリピリしている印象です。ニューヨークとカリフォルニアは特に自宅待機を強く勧めていますが、危機感を理解していない若い人がビーチへ行ったり春休みを楽しむ流れもあります。
Fauci先生が言っていた当然の事ですが、発表される数字は実際その時点で起きている感染者数より当然少ないため常に後手に回る。だからこそ大げさと思われてもおかしくない大掛かりな対策が必要だと。後で振り返って「大した事なかった」と笑えた方が圧倒的に良いと。2週間前の3月3日はニューヨークで感染者0でしたが、今日の発表で7000件まで達しているとのこと。特にマンハッタンではパンク状態の病院が相次ぐ印象。外を見れば春晴れなのですが、早くこの危機を乗り越える日が来ることを祈ります。(2020年3月23日)

現在のフェローシップの病院は来年のinterventional cardiology fellowshipの病院から徒歩10分程度なので、数ヶ月前から時間が空いた時に顔を出すようにしています。TAVR、mitraclip、watchmanなどの手技はstructural heart fellowshipと言ってinterventional cardiology fellowshipの後に更に1年研修することで経験を得ることがほとんどです。ここではTAVRを週に2−3日、1日2−3件やっており(mitraclipは週2−3日、1日1件程度)、上司に顔を覚えてもらったので色々経験を積ませてもらっています。本来であればstructural fellowが常時いる病院だと他の人には全く学ぶ機会が回ってきません。この病院では運良くstructural fellowがいないため、interventional fellowがこういったケースに入り経験を積めるのでとても貴重な経験です。今年のperipheral fellowshipで末梢血管の治療を学び、来年interventional cardiology fellowshipでPCIに加え時折TAVR, mitraclipが学べるので最高、と思っていた矢先、先日来年はstructural fellowが一人来るという話が持ち上がり凹みました。こればかりはタイミングが悪くどうしようもありません。その次の年はポジションが空いてるぞ、と上司から打診されましたが、さすがにもう1年トレーニングを行うのは難しいのでお断りしました。というのもstructural heart diseaseの手技はとても有意義な治療法ばかりで学ぶ価値は大いにあるのですが、このトレーニングを終えた後の仕事が全米でほとんどないというのが有名な話です。わざわざ1年追加でトレーニングしたにも関わらず、その手技をほとんど使えない仕事につく人も多々います。私は恐らく将来的にTAVR, mitraclipをやることは無いと思いますが、カテーテルの手技として他にも有効なコツなども詰まっておりまだまだ学ぶことがたくさんあります。例えば0.035ワイヤーと言っても一般的な冠動脈の治療では数種類しか使ってきませんでしたが、TAVRやmitraclipでAmplatz extra stiff, super stiff, Supracore, Lunderquist, Safariなど大きいデバイスを持っていくのに必要な固いワイヤーなどの知識も増えました。Mitraclipで心房中隔を穿刺して通るtrans-septalも聖隷で心房細動アブレーションの時に見ていた記憶が蘇りましたが、やり方を理解するだけでカテーテル知識の幅が広がっています。先日はTEVAR、EVARという大動脈瘤の血管内治療のケースも経験でき、幅広い経験が積めています。これらはvascular surgeryと治療領域が重なるため誰が治療するべきか揉めることが多々ありますが、幸い現在の病院ではvascular surgeryとの関係も良好なため一緒に治療を行います。医学部在住の時に大木隆生先生のプロフェッショナルを見て感動したのを覚えていますが、その大木先生がアメリカ在住時に働いていた病院が現在の病院です。調べてみるとあの放送が2009年、イメージに残っている紐を引っ張り広げていたステントグラフトではなく、現代ではノブを回してコントロールしながらゆっくり留置する形状に変わっています。これも将来的に自分で行える手技になるかわかりませんが、様々な治療の選択肢そしてそれらの治療法の詳細を理解することは有意義な知識として残ると思います。(2020年2月14日)
さて、今回は先日衝撃を受けたCalifornia licenseの新しい法律について。自称スタンフォードの乱については以前書いた通りですが、なんと来月の2020年1月からは医学部在住時の実習週数を記載する書類の提出が不必要になるとのこと。新法律には、実習週数を定めていた項の最後に This section shall remain in effect only until January 1, 2020, and as of that date is repealed. と記載とのこと(詳細はhttps://note.com/wind_of_freedom/n/n2d5b2cd54a4fを参照ください)。私はこの実習週数の書類が問題となりライセンスが取得できずスタンフォードでの研修を諦めましたが、なんとその書類自体が不必要になる日がこんなに早く来るとは夢にも思いませんでした。あと1−2年この制度が早ければ今頃スタンフォードで、とどうしても考えてしまう一方でこれも運命と受け止めるしかありません。個人的には衝撃な事実ですが、今後渡米を目指しカリフォルニアでの可能性も考慮した後輩達には素晴らしいニュースだと思います。
また先日受講した米国循環器専門医試験の結果が出ました。無事に合格しており、これで晴れてboard certified general cardiologistとなりました。米国で仕事を探す際にBC/BE cardiologistとあるのですが、これはBoard Certified, Board Eligible(受講資格)の略で当然専門医取得の有無は仕事を探す上で最低限の条件となります。この試験が2300ドル前後かかるのですが、次に受講しなければいけないinterventional cardiology boardは3000ドルかかります。これが恐らく最後のボード試験になりますが、これらが日本でも認めてもらえる日が来ると良いのですが。
今年は主に冠動脈以外の抹消血管の治療に専念しているのですが、私のようなperipheral/endovascular fellowのコースがラスベガスで行われたため勉強のために参加しました。朝7時から夜8時まで缶詰状態ですが、抹消血管治療は非常に幅広い治療の選択肢があるため非常に勉強になりました。当院では使用できないのですが、shockwaveという石灰化病変を治療するカテーテルが近年注目を浴びており、このデバイスはスタンフォードバイオデザインの先生が開発に関わっています。
https://biodesign.stanford.edu/our-impact/technologies/shockwave-medical.html
https://shockwavemedical.com/about/our-story/
米国と日本の間で何らかの形でイノベーティブな架け橋になれる事ができる日が来るように今後も努力します。
今回の英語は「cat’s out of the bag」。秘密が漏れた、的な意味だと思いますが、抹消血管治療で問題となっているDCB(drug-coated balloon)に関してフェローコースの先生が「予期せぬ情報が世に出てしまった」的なニュアンスで話していました。
写真は初めて雑誌のカバーに私の書いた論文が載ったのでシェアさせて頂きます。(2019年12月)

3年間のgeneral cardiology fellowshipが終了し、今年からより専門性のあるinterventional cardiology fellowshipが始まりました。2年間のフェローシップなのですが、私は少し特殊で1年目に末梢血管の治療をするperipheral/endovascular fellowshipを行い、来年に冠動脈の治療を行うフェローシップを行います。
この1ヶ月で既に過去に経験したことのない症例を多々経験でき、幅が広がりました。
例えば肺動脈血栓症に対してのcatheter-directed thrombolysisという治療法があるのですが、血行動態にも影響している症例に対して肺動脈へekosというカテーテルを留置し超音波で血栓を分解しながら血栓溶解剤のtPAと投与する治療法です。tPAを静注で全身投与する際は50-100mgを投与することが多いですが、カテーテルで局所的に投与できるため24時間で24mg前後の投与とかなりtPAの投与量を抑える事ができます。
tPAの量により出血のリスクは上昇するため、このリスクを抑えながら右心の血行動態改善に直結している感触を得られます。聖隷にいた頃に目の前で血圧が低下した肺動脈血栓症の患者を担当したのですが、緊急カテを行いpigtailカテーテルで血栓をガシガシと物理的に分解する方法で救えた方がいました。現代の主流治療法からするとかなり原始的な治療でしたが、ここの病院でEkosを使用した症例は血行動態や症状が著名に改善するなど有意義な治療法だと感じました。同じcatheter-directed thrombolysisを急性下肢虚血の緊急症例にも数例使用しましたが、これは中々難しく血栓の量によるものからか、血流の改善が今ひとつ改善しませんでした。またこれまでほぼ気にした事もなかった透析シャントに対するカテーテル治療も行っており、これは明らかな血流の改善が得られる事が多く有意義な手技と感じます。左橈骨動脈からの下肢血管治療やpedal access (膝下の脛骨動脈からのアクセス)も行っているため様々な手技を学べる一年になりそうです。
病院としても先月から新たにEPICという電子カルテを取り入れたため、新たなシステムに全員が慣れるのにまだ時間がかかっている状況です。前回の病院でも研修中にEPICに変わったのですが、電子カルテが変わった際のバタバタは仕事の効率が大幅にダウンし本当に頭が痛いです。また新たなカテ室ができるとかできないとかで、そうなれば効率も上がるはずなのですが話題に出てから数年経つようでまだ先が長そうです。
先日心臓外科とのカンファレンスで偶然日本人の先生とお会いし、色々話すとなんと同じ聖隷で研修した事があるという何とも狭い世界だと感じました。
小出先生や岡先生など私も大変お世話になった先生方の話で盛り上がり、とても懐かしい気持ちになりました。
同時に聖隷で初期研修を開始したのがもう10年以上も前だという事実も感慨深く、日本の同期に負けないように切磋琢磨しなくてはと感じました。
最近は週末にニュージャージーまで早朝テニスをしに行くのが些細な楽しみです。高校の時に少しかじっていた程度でかなり練習が必要ですが、US openも近いのでテニス熱が熱くなってきています。
今回の英語は「strain」。Muscle strain〜肉離れ、のように引っ張る、緊張、損傷するなどの意味があります。医学的には頻繁にRV strainという言葉が肺動脈血栓症の時には使われ、これは特にsubmassive PEであるかの判断に使われます。血圧低下は無いものの(shockであればmassive PE)、エコー又はCTで右心が拡大、BNPが上昇、またはトロポニンなどのバイオマーカーが上昇している際はsubmassive PEの診断となりtPAなどの血栓溶解剤の検討がなされます。

医学部を卒業してから11年。
渡米してから6年。
卒後での研修年数はアメリカの方が長くなりました。
人生での生活においても日本での21年(生まれ〜11歳、22歳〜32歳)と比べ、米国生活も17年と同等に長くなってきています(11歳〜22歳、32歳〜)。これから最低2年間のフェローシップを考えると米国生活の方が長くなる日が来るかもしれません。
この3年間は波乱万丈の日々でした。
循環器にマッチした喜びから一転、多くの辛い出来事がありました。世界的に著名なCarabello先生の突如の異動、多くの上級医が毎年数人づつ異動、フェローの数を減らした年があったため勤務の負担を残りのフェローが担う日々。
決して平坦な道ではなく、当初は暗いトンネルの先が見えませんでした。
そして何よりも前回書いたinterventional cardiology fellowshipの出来事(自称スタンフォードの乱)。あの辛さは振り返るだけで昨日の事のように思い出します。
もちろん辛い事ばかりではなく、学んだ事や得たものも多々あります。
この3年間でecho, nuclear, vascularと3つのボード(専門医)に受かり、10月には循環器ボードを受けます。特にエコーボードは難しい事で有名で、循環器フェロー中に受けないプログラムも多い中、これらの試験に無事受かった事は自信になります。
カテの経験は恐らく全米他のどのフェローにも劣らない経験を得たと思います。日本での基礎があった中、最初は何もさせてもらえない歯痒い時期もありましたが、徐々に信頼を得る事ができ、今年の半分はカテ室で多くの経験を得ました。Interventional fellowが不在の時もあり、3人目のinterventional fellowとして活躍できたと自負しています。米国ではCOCATS level(1−3)というトレーニングを客観的に評価する必須事項が存在し、各分野(カテ、エコー、核医学など)で必須件数が規定されています(https://www.acc.org/~/media/non-clinical/files-pdfs-excel-ms-word-etc/guidelines/2015/031315_cocats4_unified_document.pdf)。Level 1は必要最低限の件数や期間ですが、Level 3は3年間で達することはほぼ不可能であり追加のフェローシップトレーニングが必要な事が多い。従ってLevel 2に達することを目標にすることが多いが、例えばエコーでは実施150件、読影300件、TEE50件などがLevel 2の必要件数となっています。カテのLevel 2は6ヶ月のカテローテに加え300件とされていますが、先日件数をデータから集めてもらったら、カテ全件数941、その内PCI 330(interventional fellow不在での件数94)とかなりの件数を経験できた事が数字的にも分かりました。来年からの研修に十分な準備ができたと信じて次のステップへ進もうと思います。
研究や論文は他プログラムの優秀な同期には遠く及びませんが、毎年主要学会で発表し、論文も形になったものが2つ、あと2−3個は近日形にできればと思います。
そして何よりこの3年間で家族が2人増え、元気で健康に育ってくれているのは心から嬉しい事です。当初再渡米を志した一つの理由は子供がアメリカで生まれれば、アメリカ国籍という一つの大きな選択肢を与えることができると考えていたことです。今後も子供達が健やかに育ち、多くの可能性と触れながら成長できることを祈るばかりです。
昨日フェローシップの卒業パーティーがあり、苦楽を共にした同期と3年間を振り返り感慨深いものがありました。チーフフェローが代表して一人一人の卒業フェローの紹介をしてくれましたが、日本からわざわざ渡米し、ポルシェからキックスクーターに乗り換えてでも臨床・研修と頑張ってきたことを代弁してくれて嬉しかったです。
7月からはモンテフィオール病院でのカテーテル研修が始まります。素晴らしい環境という評判なので、初心を忘れずにスポンジのように学べることを吸収できればと思います。
最後にカテ室で学んだ重要な格言: “perfect is enemy of good”。完璧な結果を追求しすぎることで合併症を起こしては本末転倒、といった意味ですが、Steve Jobsの言ったように、シンプルに最善の結果に辿り着くことを意識しようと思います。
写真は卒業パーティーでの同期・プログラムディレクターとの一枚。娘も入り込んでいますが、子供達の成長が一番の喜びだと深く実感しました。

2018年は私にとって忘れることのできない1年になりました。
以前から何回か書いているinterventional cardiology fellowshipについての詳細ですが、中々この件について書く気持ちの整理ができていませんでした。人生で初めてと言ってもいいほど、辛くて、眠れず、食事も喉が通らない日々もありました。今回はこの件について書いてみようと思います。
アメリカの循環器フェローは、更なるadvanced fellowship(カテーテル、不整脈、心不全、etc)へ進む選択をした際には2年目の段階でこれらのフェローシップへの応募が始まります。
循環器フェローシップの時と同様に入念な準備が必要であり、応募開始日の12月1日には全ての書類を揃える必要があります。書類を全てオンラインでERAS へ提出後はひたすらインタビューを待ちます。循環器フェローシップの時と同様にポツポツとインタビューのオファーが来ましたが、循環器フェローシップの時とは大きな違いが一つ。循環器フェローシップも含め、これまではマッチングとして結果が発表されました。一方で今回のinterventional cardiology fellowshipはout-of-matchといって、マッチングではなく、インタビューシーズン真っ只中でもプログラム側からオファーが来た段階で意思決定をしなければなりません。つまり第一志望のプログラムからのインタビューが控えている中、第二志望のプログラムからのオファーが来た際、ある程度の賭けをしなければなりません。第二志望のプログラムも待ってくれて数日なので、その間に決断できなければその枠は次の人へオファーされてしまいます。従って確実にポジションを確保したければ、第二志望のオファーを受けなければ大きなリスクとなります。どのプログラムがどの段階でインタビューをするかも不確定であり、応募者としては不安を抱えながらインタビューシーズンを過ごす事がほとんどです。
私は幸いにも休暇を取った時期にインタビューを入れることができ、1週間の間に5つのインタビューを組みました。最もプレッシャーだったのは、この時期に優秀な同期は既により多くのトッププログラムからインタビューが来ており、一人はオファーを既にもらいポジションが確定していました。従ってどこのプログラムが既に埋まっていっているかを噂やネットの情報である程度把握することができます。
最初のインタビューから数日経ち、別のプログラムのインタビューがあと1時間後に控えていた時、突然電話がなりました。最初にインタビューしたニューヨークのモンテフィオーレ病院のプログラムディレクターからでした。結果は合格でしたが、正直複雑な気分でした。あと1時間後には面接が控えており、まだ2−3箇所のインタビューを考えていたため、オファーしてくれた事を感謝しつつも、いつ頃まで待ってもらえるか確認すると週明けの月曜日まで待ってくれるとのことでした。一つの確定オファーをもらえると戦略を変える必要があり、週明けの月曜日までにオファーをもらえないプログラムは選択肢から外れます。つまりまだインタビューを控えていた2−3箇所に加え既にインタビューしていた他のプログラムへも、週明けの月曜日までに連絡をもらえない場合はモンテフィオーレからのオファーを受ける旨を伝えました。その間に様々なやりとりがあり、その中でも実はこのインタビューシーズンの前に既にインタビューしていたスタンフォード大学へも連絡をしました。結果、週明けの月曜日までに2箇所からの連絡を待つ形になりました。1箇所はとても気に入ったプログラムでしたが、先方から2人取れる枠の中、3人目だったため申し訳ないとのメール。このような連絡の際、合格は電話、不合格はメールなのだと学びました。2箇所目はスタンフォード大学、合格の可能性は低いと勝手に想像しながらも様々な可能性を考えて準備しました。この際に一番悩んだのがカリフォルニアライセンスの件。不確定要素を残しながらスタンフォードを選ぶか、ライセンスの問題を気にせず安心しながらニューヨークのモンテフィオールを選ぶか、最後の最後まで悩みました。
月曜日の夜、スタンフォードのプログラムディレクターから電話がなりました。結果はまさかの合格。夢のようでした。これまでの努力が実った気持ちでいっぱいになり、将来の可能性が一気に開けた気がしました。一方で、カリフォルニアライセンスが外人として取得が難しい点、その取得が難しくなった際は「協力してもらえるか」という点を確認し、オファーを受けました。モンテフィオーレのプログラムディレクターも最後まで何とか来て欲しいとオファーを出してもらいましたが、スタンフォードからのオファーであれば仕方ないと理解してもらいました。
そこからはカリフォルニアライセンス取得の手続きを開始しました。詳細は複雑な事情が絡むため割愛しますが、結論としてカリフォルニアライセンスが取得できないという状況に至り、これは実質スタンフォードでの研修も行えないという事を意味します。この結論を受けた時の絶望感は忘れることがないでしょう。
ここからも問題は山積みでした。まずはスタンフォードのプログラムディレクターへ状況を説明しなければなりません。辞退するとなれば先方へも迷惑がかかり、折角とってもらった名門大学の顔に泥を塗る行為です。急遽スタンフォードへ飛び、直接プログラムディレクターと会って状況を説明しました。幸い状況を理解していただけましたが、素晴らしい大学、施設、先生方、環境を目の当たりにし、掴んだはずのチャンスがするりと手を抜け消えていく気分でした。皮肉にもこの際にあった日本人の先生は特に大きな問題なくカリフォルニアライセンスを取得され、スタンフォードでのinterventional cardiology fellowshipを開始されるところでした。
先方の理解は得られたものの、私は引き続き窮地に陥ったままでした。Out-of-matchなため、この頃には既に全米でほぼ全ての枠は埋まっている状態でした。多くの方々に貴重なアドバイスを頂き、まだどこかでポジションが空く可能性もある、日本で一年働いてまた来年応募して頑張ればいい、など考えましたが、ビザの問題や引越しのことなどを考えると現実的には考えられず、現実的な妥当な選択肢は残されていないと思いました。
そんな中無理を承知でインタビューに呼んでいただいたプログラムに相談した所、最初にオファーを頂いていたモンテフィオーレのプログラムディレクターから「I may be able to solve your problem」と返信を頂き、解決策を提示頂けました。来年の2019年は既に埋まっているが、interventional cardiology後に行う人も多いendovascular/peripheral fellowshipを先に行い、2020年はinterventional cardiologyの応募をすることなく受けいれてもらえる2年間のオファーを頂けました。再度ERASから応募をやり直す必要性がなく、需要の高いperipheralのトレーニングを行えるという意味では、夢のようなオファーであり、非常に苦しかった数週間から一気に解放される気持ちでした。
このオファーがあってから申請したニューヨークライセンスは簡単な手続きのみで届き、これほど州毎の差があるものかと改めて驚きました。問題は尽きないもので、今はビザの申請の手続きに追われています。無事にビザの問題もクリアし、フェローシップが開始できることを祈るのみです。
この「スタンフォードの乱」は辛い経験でしたが、学ぶことも多く、人生のレッスンが凝縮されていたように感じます。人生うまくいかないことが多々あり、今後も同様の事が起こる可能性も十分にあります。プランAがうまくいかない時も、一喜一憂せずにプランBを考えながら慎重に選択肢を広げるというのは今後も必要となると感じます。
「What’s meant to be will be」
そしてとても多くの方々に支えて頂くことで何とか乗り越える事ができました。特にN programの先輩方(桑間先生、兼井先生、森先生、西元先生)、清水先生、両親、家族にこの場をお借りして心からの感謝を申し上げます。
一言ではとても語り尽くせない大変な時期でしたが、結果的には何とかなり、今度こそ本当にホッとしています。捨てる神あれば拾う神あり、です。
この大変な時期があり投稿がだいぶ遅れてしまいましたが、7月から3年目になりました。当直がなくなったことで非常に気が楽になった一方で、この1年間で3−4つの専門医試験があるので、その勉強で忙しくなりそうです。
最初の専門医試験はエコーの試験なのですが、これが一番難しいとされておりエコーの物理学など根本的な知識を求められます。その試験が先日無事に終わり、結果はまだですが少し肩の荷が下りた気持ちです。一難去ってまた一難ですが、次の核医学の試験の応募を終えたところです。これらの専門医試験は一つ一つが10万円前後と金銭的にも厳しいところがあり、マンハッタンに住みながらフェローの給料では非常に苦しいです。早く安定できる日が来て欲しいものです。
さて、今回はアメリカでの薬事情について。
レジデントの頃にアメリカでの薬事情の違いを大きく感じたのが、「call in the prescription」というプロセスです。日本ではまず受診し処方箋を出してもらい、それを薬局へ持って行き、それで初めて薬をもらえるというのが普通の流れだと思います。アメリカにも処方箋(prescription pad)はありますが、基本的には外来などから出る処方箋は電子的に薬局へ送られる「e-prescription」です(コストや効率の面も大きいですが、背景として痛み止めなどのnarcoticsが乱用され、prescription padが大量に盗まれたり悪用された過去も影響しています)。病院からの退院時や薬以外の処方を記載する際のみに紙としての処方箋が使われます。1年目のある日、必要な処方箋が出されずに退院した患者からの電話に対応し困っていました。処方箋は入院オーダーからプリントするので、退院してしまうとシステムにいないのでオーダーが出来ない。予備の処方箋をたまたま持っている人もいますが、その時には処方箋を持っている人がいなかった。持っていたとしても物理的に患者は遠い所に住んでおり、処方箋を取りに病院に来られないとのこと。ファックスするのか、どうすればいいのか困り果てていた所、「call in」してくれと言われました。同期に相談しても「call in」すれば、と同じ指示。「Call in」とは何ぞや、と思いながら同期に言われた通り患者の通う薬局へ電話をし、患者と薬の情報、医師のNPI番号を伝えるとそれだけで処方が通るのです。しかもこのNPI番号は医師の名前とNPIと「ググる」だけで追加の個人情報も含めて簡単に出てきてしまいます。知人の何人かは個人住所がこれに出てきて焦っていましたが、このシステムを知っている人は電話でいくらでもなりすまして処方箋を勝手に出すことが出来てしまいます。同期も体調が悪い時などは、自分への処方箋を自分のNPIを使って電話して処方していました。
次に恐ろしいのがやはり薬の値段。先日goutで困っているという患者がおり、数日prednisoneを処方され多少よくなったが、ステロイドはもう嫌だし、アドビルなどのover-the-counter のNSAIDsは効かない、という方にコルヒチンを処方しました。循環器領域でも心外膜炎の治療(特に再発予防)としてよく使用するので問題ないと思っていましたが薬局より連絡があり、保険にカバーされていないから出せない、とのこと。早速薬局へ電話したところ、アロプリノールしかカバーされませんがダメですかと言われ、prior authorizationというプロセスを踏んで30分以上電話で格闘した結果やっと許可がおりました。基本的に保険会社はformularyという薬のリストがあり、そのリストに入っていない薬はカバーされません。高額な薬であれば、安価な代替薬ではダメなのか、とまず却下し、このprior authorizationというのは医師が電話をしてきて「どうしてもこの薬じゃないとダメなんです」というやりとりをし「では仕方がないですね」と保険会社が言えば許可が降りるという何とも医療者や患者からしたら面倒くさいプロセス。この面倒なプロセスを忙しすぎて諦めたら保険会社としては特なのでしょう。調べて初めて知りましたが、コルヒチンは歴史的に薬価が大きく値上げされた薬でした。随分古い薬ですが、FDAの勧告によりColcrysという名前で承認されてから、以前数セントだった薬が5ドル以上に値上げされました。更に唯一FDA承認を取った会社に独占した販売許可がおりたことから他の会社のコルチシンは消えて行きました。https://www.jwatch.org/jw201006100000001/2010/06/10/spotlight-colchicine-colcrys-controversy。このような薬事情は他にもあります。特に有名なのがダラプリムというトキソプラズマ症に対する薬。以前は1錠13.5ドルだった薬が750ドルと56倍に価格が吊り上げられました。この会社の当時社長は「もし自転車1台分の金額でアストンマーティンを売っている会社があったとしたら、我々はその会社を買収してトヨタの金額で売ろうとするだろう。それが犯罪だとは思わない」と言い放っておりましたが後に逮捕されました。
https://www.huffingtonpost.jp/2015/09/24/overnight-increase-in-a-drugs-price_n_8188084.html
この薬は1ヶ月45000ドルという高額なことからcnnの高額な薬トップ5にもランクされました。
https://www.cnn.com/2018/05/11/health/most-expensive-prescription-drugs/index.html
循環器領域においても最近発表になったODYSSEY-OutcomesやFOURIER試験で話題になったPCSK 9阻害薬も1年14000ドルと高額です。有効性を示された一方で金額的な問題から臨床で実用されていない、という顕著な例です。CANTOS試験で使用された抗炎症薬のCanakinumabも同様に高額ですが、これらの薬がより現実的に使用できる値段となれば実用性も変わってくるのでしょうが、アメリカではより一層難しい背景がありそうです。
最近面白い動画を見つけました。TEDは昔から見ていましたが、TED-Edという動画集もあるようで、その中でHistory of Japanというのが日本の歴史を9分程度で面白く紹介しています。英語の勉強という意味でもこのTED-Edはオススメです。
来月は数少ないエレクティブを使ってCTを学びにマウントサイナイ傘下の姉妹プログラムであるSt Luke’s病院へ通います。コロンビア大学のすぐ隣なので通るのですが、前回の5月は卒業式準備の真っ只中で15年前にワシントン大学を卒業した記憶が少し蘇り懐かしくなりました。ただひたすら冠動脈CTについて学ぶ贅沢な時間です。アメリカのフェローシップの醍醐味として、集中して一つの事を学ぶ機会があるという点があります。日本では土台として忙しい臨床業務があるため、臨床以外の学習については時間を確保するのも難しい状況です。1ヶ月集中してひたすらエコーについて、カテについてなど学ぶことで、より深く学べる余裕がある印象です。一方でコンサルトや当直以外では臨床から遠ざかる時もあり、いわゆる患者と接する「医師」の仕事とは異なる仕事内容が主となる印象も否めません。朝からゆったりとコーヒーを飲みながらエコー画像を眺めているこの生活に憧れ、イメージングの専攻へ進む同期も多いです。
今年度はもう少し頻回に更新できるよう心がけます。
今回は2年目のエレクティブとして以前から興味があったLVADやHeart transplantationのローテーションをマウントサイナイ本院で行ってきたので、その経験について書こうと思います。初の本院でのローテーションで不安が大きかったものの、非常に有意義な経験でした。当院ではLVAD, heart transplantationの患者がいないので、どのような症例で適応となるか、どのような管理の注意が必要か、など本で読む以上の知識が得られなかったのですが、このローテーションを通じてそれ以上に「心不全」全体の知識を深めることができました。2週間のみのローテーションでしたが、非常に濃い内容で、ラウンドも午前から夕方までと長々としたラウンドで体力的にも疲れました。まず本院では心不全は一般の心不全チームとLVAD/transplantチームで分かれます。これ以外に一般循環器コンサルトチーム、不整脈チームもあるので、基本的には重症心不全の患者のみがコンサルトされるようになっており、それでもチームで20人近くの患者をみていました。
これまでベスイスラエル病院で5年近く研修してきたので、マウントサイナイ病院での経験は全てが新しく、多くが「病院によってこれ程違うものか」と衝撃を受けるものでした。思い返せば聖隷で研修中に参加させて頂いたUCLA VA病院でのエクスターンシップでは主にVA病院での研修を目の当たりにし、言葉は悪いですが、その「レベルの低さ」に驚愕しそれまで思い描いていた米国臨床留学を考え直す大きなきっかけになりました。カテ室では全例大腿動脈からのカテ、心不全治療もひたすらラシックスを増量し続ける治療、何一つ「優れている」点が見出せず、清水先生に悩みを毎晩聞いてもらった記憶があります。それから森先生と出会い、「こんな考え方をする人がいるのか!」という人たちとの出会いがある、という助言を心に渡米を再度志して今に至りますが、マウントサイナイ病院のような一流病院での研修はアメリカでの格差社会の上位クラスの教育や研修を実感することができました。電子カルテはEPICという全米で恐らく一番使われている電子カルテであり、問題は当然多くあるものの、全ての情報が電子カルテに詰め込まれています。どこに何の情報があるのか探すのに慣れが必要ですが、ベスイスラエルで当たり前に記録されていない体重、in and out、採血結果などは必ず詳細に記録されており看護師やコメディカルの意識の高さを感じます。チームの層も厚く、月曜日の総回診ではほぼ40人近くの医師、看護師、薬剤師、ソーシャルワーカーが一緒に回診します。この回診自体は会話の内容も聞こえずあまり意味がないと感じましたが、その後の回診でも薬剤師が回診につき、どの臨床試験がその患者に当てはまるか常に目を光らせています。電話一つでソーシャルワーカーもすぐに駆けつけ、チーム一丸となってケアを行なっている印象を強く受けました。20代後半の若い女性が恐らく長年の周産期心筋症による心不全増悪で入院してきた際は、その病態の悪さ(INTERMACS 2)を瞬時に把握したアテンディングが電話を数本かけ、CCU移動、右心カテ、inotropeの調整、心臓外科の評価が数時間の間に行われ、次の日にはLVADの手術が行われました。他病院でこの患者を診ていてもLVAD無しでは退院までいかないほどの状態だったので、このような医療が日常的に行われている所で研修できたのは貴重な経験でした。上級医の教育も非常に感銘を受けるもので、常に何か教えられるものがないか、という観点でラウンドが続くので、時間が長くかかるのも教育が多いことを反映しています。JVPの診察は特に入念で、座位で鎖骨レベルに見えればJVP 10cmなど知らない知識でした。毎日誰かにテーマを与え、次の日チームへその内容をプレゼンするという事も行われ、それが主に教育的で決してプレッシャーがかかりすぎないように伸び伸びできるというのは、全体的に教育的な雰囲気があるからだと感じました。
このローテーションでの上級医が回診でよく使っていた英語の表現をいくつか。
「We are between a rock and a hard place」、にっちもさっちもいかない、苦境に陥る、板挟みになる、などの意味で、StageDに近い末期の心不全治療を行なっている際に頻繁に使っていました。
「play Monday morning quarterback」、アメリカらしい表現で、すでに終わったことをこうすべきだったと批評する人、過ぎたことについてとやかく言う人の意味のようです(週末のフットボールの試合の後に月曜日あれこれ言う)。朝のカンファレンスで症例発表をしている際などに、一言「I don’t mean to play Monday morning quarterback, but」とその場に居なかった事は分かっているけど、と教育的なコメントをする際に良く聞きます。以前に書いた「hindsight is 20/20」(20/20は日本の視力1.0を表しており、後で振り返れば何事もはっきり見えるという意味、後医は名医)と似た表現かも知れません。
写真はクリスマスの時の家族写真です。去年は4時間極寒の中待ったので、その教訓を生かし今年は早めに行ったところあっという間に会えました。

Zipcarで車を借りての久々のプチ旅行でしたが天気も良く家族も喜んでいました。NY5年目になり、今年になり初めての事がまだまだあり、数ヶ月前は初めてガバナーズ島へ行って来ました。マンハッタンのすぐ隣で、フェリーに乗って数分ですが、マンハッタンや自由の女神があるリバティ島の景色が最高に見えました。
2年目になり役職として前半のAcademic calender担当になったのですが、月曜から金曜の午前8時と午後12時の1時間づつ講義を割り振る係です。最初の2ヶ月はcore lecturesと呼び、必要最低限の知識を1年目に教えるため専門分野のアテンディングに依頼して一つ一つスケジュールを組みます。去年で当院から移動したアテンディングやドタキャンも時折あり、全てのスケジュールを皆の都合に合わせて組むのは予想以上に苦労しました。Core lecture後は例年通りのスケジュールで組めれば楽なのですが、今年から大幅な講義の変更をする必要があり、先週からやっと新しいスケジュールで軌道に乗りました。当院のプログラムはこのような講義がしっかり組まれており、ローテーションに関係なく学べる機会が多いというのが特徴になっています。
先週からカテ室勤務が始まりましたが、今年はinterventional fellowが3人から2人へ減ったことから時折僕らにもPCI の機会が回って来ます。今週は特にその二人しかいない中の一人のフェローが不在だったため、必然的にPCIケースも入るようになりました。普段なら診断カテで強制的に交代になるので、interventional cardiologyに興味があるフェローには貴重な機会です。日本での経験との圧倒的な違いはIVUSを使用しないこと。必要があれば使えるのでLeft Mainの際などでは使用されることもありますが非常に稀です。ステントのサイズや後拡張はアンギオ上の情報のみで行います。IVUS前後に頼っていた自分としては非常に勉強になります。そして初めて見たのがdistal left radial access。経橈骨動脈アプローチの父と言われるDr Kiemeneijが動画で説明されています(https://www.youtube.com/watch?v=-If5oAF0KJo)。何かと面倒な左橈骨アクセスですが、術者にかなり近くなることで手技も違和感がなく、患者の体験談としても楽なようです。同じ5/6 Glidesheath slenderですが、TRバンドではなくVasoStatという止血バンドと使います。まだ行われている場所は少ないとは思いますが、面白い選択肢だと感じました。
先月はこれこそ渡米して良かった、と感じるとても素晴らしい経験をしました。
Grand roundにハーバードのBrigham and Women’s病院から循環器のGiugliano先生が講演に来院されました。PCSK9阻害薬の臨床試験を担当しており、このような著名な方はやはり話がとても上手で興味深い講演でした。その後も循環器フェローのために更に講義をして頂くことを了承されており、PCSK9阻害薬登場によりLDLが20台前後という“very low LDL”になってもsafety dataがあることを講演頂きました。ノーベル賞を受賞したBrownとGoldsteinもLDL 25前後が至適であろうと1986年のScienceに発表しており、彼らの事について調べることでstatinの発見が日本人の遠藤章先生という事も知りました。聖隷の治験の際にLDLが下がりすぎて安全性を懸念してstatinの量を減量することもありましたが、evidenceは常に作り変えられられている事を感じました。講演の後も色々話を聞かせていただいたのですが、とても気さくな方で当院の様々な事情の中でフェローがしっかりとしたトレーニングを受けられているのか気にかけていただけました。個人的にも将来の相談に親身に乗って頂き、このような出会いがあったことをとても嬉しく感じました。
これから数ヶ月は今後の進路に大きく影響する大事な時期です。良い報告ができるよう努力し続けます。



講演に慣れていないこともあり反省点ばかりでしたが、研修医の先生方にちょっとした刺激になれたら嬉しいです。
さて、7月からは新たなフェローが入り、私も2年目に昇格となりました。1年目は当然ですが学ぶことばかりで当直も多いのでやはり大変ですが、今年は余裕ができる分を研究などに時間を使っていければと思っています。
今年は不整脈ラボからスタートでした。不整脈の上級医が3人いるので、当然一人一人の好みが違い、それらを比較するのも面白いです。ペースメーカーは日本と大きな違いが無いと思いきや、いくつか面白い点がありました。一人の先生はcephalic veinのみから2つリードを入れるやり方、一人はvenogramを必ず行い両方axillary veinのみ(micropuncture needle)、心房リードはほぼpassive tinedリード、心室もかなりの割合がpassive tined リードで中隔へactive fixationすることはほとんどありません。新しいものとしてはsubcutaneous ICD。徐脈関係の問題がない際に考慮されますが、全て皮下なので感染リスクも低く、今後デバイスの大きさが軽減されれば大きな価値があるのではと感じました。ニューヨークで特に麻薬系の既往がある人などが感染性心内膜炎やペースメーカー感染を起こしているのを見ると尚更です。当院ではまだ導入されていませんが、最近は「ペースメーカーがレントゲンで見えないのに、心電図では明らかにペーシングされている」というコンサルトの質問があり、その方はリードレスペースメーカーが入っていました。ニュースなどで存在は知っていましたが、実際に見るのは初めてでした。日本の頃に知らなかったオプションとしてアメリカが普及しているのが植え込み型モニタです。信頼性を持った不整脈モニタリングができるのが利点で、以前と比較して大幅に小型化となり処置も非常に簡単です。P波がしっかり見えるよう心房近くの皮下へ植込むのが鍵であり、側方へ植え込みすぎると特に女性では移動してP波が見えなくなり心房細動の区別が困難となります。
カテ室でも最近新たな試みがあるようで(一部のグループのみではありますが)、右橈骨動脈の次の選択肢として右大腿動脈ではなく、左橈骨動脈の遠位(snuffbox)から穿刺するというもの。実際はまだ見てないので何とも言えませんが、左手をお腹の上に置いて術者の近くへ持ってこれるというのが利点だそうです。
来月はコンサルトの1ヶ月で忙しくなりそうです。3年目の先輩は非常に難しいと言われるエコーの認定試験を受けた所で、私も前々から準備を進めなければと感じています。Feigenbaumというエコーの教科書を読むのが最低限のようでそこから開始します。今年はエレクティブという選択肢もあるので本院の病院で高度の医療を学ぶ機会もできればと準備しています。
写真は帰国時の講演の一枚。
10年後の自分、近づいてきているのが恐ろしいですが、謙虚に・初心を忘れず・芯を持って頑張っていこうと思います。

怒涛の循環器フェローシップ1年目を過ごし、あっという間に5月になってしまいました。日本ではGWが始まったようで、羨ましい限りです。振り返ってみると循環器になってから1回しか日記を書いておらず、読んでくれている方がどれくらいなのかわかりませんが、申し訳ない気持ちです。
前回のブログから当院の縮小問題は確実に進んでおり、霧の晴れない状態が続いています。著名な部長を有する心臓外科は姉妹病院へ移動となり、緊急手術が必要な患者は救急車で搬送するという状況となってしまいました。搬送先はセントラルパークより北のアッパーウェストで、患者本人や家族としても負担は大きい事間違いありません。心臓外科のバックアップが無いと困難な心房細動アブレーションなどの手技は完全に撤退してしまい、研修医としての学ぶ環境が崩れてきているのは間違いありません。評価機構や研修体制に厳しいアメリカでこのような状況が許されるのかと不思議に思いますが、研修プログラムがどう変わりたくても、より大きな病院システムの意向が全てであるという恐怖を感じます。特にニューヨークではセントヴィンセント病院などの歴史ある病院の閉鎖が続いており、病院としては経営が全てです。この問題の根は非常に深く、私の理解を遥かに超えていますが、病院としての利益が出なければ淘汰されてしまう傾向がニューヨークのような大都市では強いようです。外来メインの医療へ米国全体でシフトしている風潮ですが、外来医療の限界を日々感じる中、理想の医療像から離れて進んでいる気がしてなりません。
この状況でも多くを学べるよう努力してきましたが、いくつか羅列してみようと思います。
・ アメリカで循環器フェローになると簡単な手続きでACCのFIT (fellow-in-training)になる事ができます。当初はこのメリットがJACC系列の雑誌の無料購読できること程度かと思っていましたが、最近になり大きな発見がありました。内科専門医試験の対策として米国内科学会(ACP)がMKSAPという問題集を出していますが、循環器専門試験にも似た様なACCSAPという問題集があります(interventional cardiologyには更にCathSAP)。これらは全て有料で内科レジデントの際はMKSAPが2年目の際に更新になったのでMKSAP16と17両方購入したのですが、ACCSAPはFITであれば無料という事が判明しました。内科レジデントの際と同様に毎年in-training examがあるので、来年度はACCSAPで予習しようかと思います。日本での研修のおかげで3年目フェローの平均近くの点数を取ることができましたが、幅広い循環器の知識をつけていければと思います。
・ プログラムによって違いがあるようですが、当院のフェローは循環器専門医以外に数多くの専門医試験を受けるのが風習です。エコー、核医学、vascularは皆受けるのに加え、人によってはCTの専門試験も受けるようです。特にエコーは深い知識を求められており、3年目初旬に受けるため現在の2年目フェローはこの勉強に追われています。これら試験の一つ一つが千ドルから2千ドルの受験料で、当然病院からの援助はありません。多額の借金を抱えながらこれらの受験料を払う先輩達を見ていても、いかにアテンディングとしての給料が重要か痛感します。
・ アメリカでの循環器フェローシップは基本的にローテート制です。エコー、カテ、核医学、不整脈、CCU、一般循環器コンサルト、心不全コンサルトなど1ヶ月ごと各ローテを回ります。エコーの際もカテの際も、毎日朝から夕方までカンファ以外はそれのみの知識を学びます。1年目は当直もあるので定期的にローテ以外の学ぶ機会もありますが、月によってはゆとりを感じる時期もあります。聖隷時代をほとんど同期一人で過ごした事を考えると、1年に6人、合計18人のフェローがいることで成せる事だと痛感します。
・ カテ室にて:橈骨穿刺が主な当院では様々な工夫で橈骨穿刺による合併症予防をしています。穿刺後の橈骨シースからベラパミル、ニトロ、ヘパリンのカクテルを投与する手順となっており、TR bandをつけた直後も出血する直前まで圧を抜き、部屋から出た後も看護師が主体となって積極的に圧を抜いていきます。日本でカテ後の病室を回りながら少しづつ圧を抜いていた頃に、ある方から看護師主体でTR bandを取るプロトコールを作らないかと提案された事がありましたが反対意見も多く前に進みませんでした。アメリカのカテ室の多くではNurse practitionerや病院によっては放射線技師が穿刺からカテーテルの操作まで行い、「医師の仕事」について考えさせられます。内科レジデントの際も「手技」を行う機会は非常に少なく、採血やルートを取れない研修医がほとんどです。3年目になっても中心静脈穿刺の資格が無い研修医もちらほら(5回上級医と行うことでcertifyとなる)、気管挿管に至っては麻酔科と呼吸器科が行うので一回もやらない事が普通のようです。一方で診療上の方針を決めるディスカッションやプレゼンテーションに割く時間は非常に多く、研修のフォーカスが「伝える能力、考える能力」を鍛えるトレーニングである事を感じます。
・ 橈骨アプローチによるカテで知らなかった有用なテクニックをいくつか。Balloon-assisted trackingというものですが、カテを進める際に抵抗があり進まない、又は確認してみると少量ではあるもののperforationしていた時、大腿動脈へ切り替えるのではなくカテサイズ同等のバルーンを先端から出しながら「razor effect」を回避しながら進めることでperforationを止めながらそのまま診断・治療を進めることができるというもの。
・ 鎖骨下動脈の蛇行が強い際にカテ操作が困難となりengageできない事もあります。特に左冠動脈の際はガイドカテへ切り替え、ワイヤーの硬い後ろ部分を入れていき(当然ガイドからは出さないよう注意)カテの先端をカスプへ下ろしてengage。ガイドが入らずワイヤーを何度も出し入れしていた頃、カテーテルがkinkした苦い思い出を考えると有用なテクニックだと感じました。
ここで書くべきか悩みましたが、1ヶ月後に一時帰国を控えています。今回は聖隷で少し話をさせて頂く機会を頂けそうなので、都合の合う方は会いに来ていただけると嬉しいです。
写真は著名なThomas Killip先生と。意外とアメリカ人でKillip分類を知らない人も多く、内部にこんなに凄い方がいる事を知らない人も。時折朝のカンファへ参加され、鋭いコメントをされています。

言葉では表現できない濃い数ヶ月でした。
まずは当院の大幅縮小の話。詳細はレジデンシー時の同期の先生が書いた「http://www.igaku-shoin.co.jp/paperDetail.do?id=PA03185_02」を参照ください。「閉鎖」ではなく「大幅な縮小」との事ですが、内部の各科トップの人へも連絡は直前に伝わる状態で、発表から半年近く経った今でも先の見通しがはっきりしない状態です。病院としては比較的忙しく、病棟も患者で埋まっている状態、カテもエコーもほどほど件数をこなせており、今のところでの研修は影響を最低限に抑えられているかと思いますが、表面化で明らかな変化が見え隠れしています。エコーでは突如2つの機械が姉妹病院へ「移動」になり、フェローがポータブルで行える機会が大幅に減りました。スタッフも名目は様々ですが、移動して去っていく人も少なくありません。スペイン語、中国語、ロシア語の患者が多い当院で、通訳担当の方が大幅に減り電話での通訳を使用しなければいけない機会が圧倒的に増えました。著名な部長がいる心臓外科も移動する事になっており、そうなった際にcomplex PCIなどは困難となり、実際心房細動アブレーションは他院へ移動になっているようです。こういったマイナスな雰囲気が漂う中での研修は非常に辛く、アテンディングも教育どころではない人が多いです。渡米当時の目標であった循環器フェローシップのポジションをニューヨークという競争率が高い都市で掴んだにもかかわらず、厳しい現実を突きつけられ、今後も難しい状況が続くことが予想されます。
ピンチをチャンスへ変えられるかは自分次第ですが、そんな中でも学べるものを可能な限り吸収し努力していくつもりです。この半年間に得た経験の中で、循環器として日本での経験と異なっている点を幾つかあげてみます。
*カテ室:
・ ほぼ全員conscious sedationを行うので患者の不安感は大幅に軽減できること。ドルミカムとフェンタニルを穿刺前から少量投与することによりカテ中寝てしまう人もいます。呼吸抑制の心配はほぼ無く、不安の強い患者に通常量の数倍を投与してもまず問題ありません。経食エコーも比較的多い量のsedationを投与しますが、呼吸抑制まで陥るケースは稀です。
・ 当院はアメリカ内ではトップクラスに橈骨動脈からのカテが多いですが(ニューヨーク市内の著名な他施設も未だに鼠径が大半とのこと)、テルモのGlidesheath slenderを使うことが多いので、5Frで診断カテを行い、そのままシースは変えずにそのまま6FrでPCIを行っています。Femoralからの際はテルモのpinnacle precisionが使われ、これに入っている穿刺針は非常に細く安全性が高く、更に診断カテのみであればヘパリン未使用で行われます。Closure deviceで閉じることが多く、Impellaも比較的頻繁に使用されるためpercloseも多く使用されます。
・ 1日平均で20人前後のカテが行われ、当日帰宅予定の外来患者が大多数です。フェローの仕事としてはカテ予定の患者のスクリーニングを行い(内服薬、穿刺予定部位の確認、同意書、等)、タイミングが合えば診断カテのみのためにカテ室内へ入ります(穿刺、圧ラインのセットアップ、診断カテのファースト、止血)。PCIになる際はすぐさまinterventional fellowへバトンタッチするため、彼らは3人いるものの非常に多くの症例を経験できます。Terumoのシース、TR bandなど日本と勝手が似ており慣れるのはすぐでしたが、細かい違いは多々ありました。圧ラインは4連コックで、ニトロが入ります(4連からはセカンドの人が操作できるよう延長の圧ラインを先端につなげます)。言語の違いも非常に困るもので同意の際は通訳がいても、カテ室内では誰も通訳はいません。「冷たいよ」、「ちょっと痛いよ」、などはスペイン語、中国語、ロシア語で伝えることを必然的に学びました。右心カテの際は時折肘の静脈ラインを4Frへ変え、そこから4FrのSwan-Ganzで熱希釈法・心拍出量以外の右心圧を取ることができます。最も意外だったのが、ほぼ全員まずは左心室内にピッグテール以外のカテを入れLVEDPを図ります。その際に手動での造影もするのですがこれが想像通りに危険なため毎回カテの位置にヒヤヒヤします。
・ 仕事の細分化が進んでいるアメリカではPhysician assistant (PA)、Nurse practitioner (NP)が日本であれば医師の仕事を行うことが多々あります。多忙な医師は個人的にNPを雇うことも多く、専門性の高い仕事に専念できます。病棟では研修医の代わりにNPやPAが患者管理を主体に行っていることも多く、問診・診察・考察・カルテ記載とほぼ全てアテンディングの指導の元研修医と同様に行います。手技としてもカテ室でフェローと同様に穿刺やカテーテル操作、大腿動脈のシースを抜くなど教育的な面を除けばフェローがいなくても良い状態です。病院によってはカテ室の技師もカテ室内へ入り、ファーストとして穿刺やカテーテル操作をするようです。これらの「医師でなくてはできない」という仕事を減らすことで医師は研究などに専念することができるのだと思います。
・ 最近参加したフェローコースではJACC編集長の大先生率いるオールスターのような先生方による講義を受ける機会がありましたが、アメリカでのアカデミアの強さの理由を少し理解しました。臨床的な知識や能力を測る術はなく、良い点数で医学部を卒業し内科研修中の評判が良いというのは最低条件。むしろ求められているのは「自分はここが他人と違う」という点。それを測る唯一の客観的な事実は「論文」です。こういった疾患に興味がある、経験がある、といくら語っても、それでは「なぜそれについて研究し論文するまで持っていかなかった」というのがあちらの議論。トッププログラムへ進むようなフェローはそれを早い段階で教わっており、メンターの指導の元ファーストで論文を出すことでその能力を証明しています。トップではないところの研修医は時折学会へ演題を出したことを「publish」したと言いますがこれは大きな間違いで、abstractで終わらせてしまい「abstract/publication比」が1に近くないことは難色を示されます。研究をして演題を出すのであれば論文まで漕ぎ着けることを「必要な能力」として重要視します。聖隷で循環器後期研修をしていた際の先輩から「AHAに演題を通すのが目標」と聞いたことがあり、去年演題が通った際は非常に嬉しかったのですが、それだけで満足しては駄目だという自分の未熟さを痛感しました。その演題に関しては幸い数ヶ月前に初のファーストとしての論文として通りましたが、他の演題も論文化しなければと感じました。成功してきた人は皆この厳しさを理解しているからこそ何が重要か共通の価値観を持っているようです。有名なプログラムへ行くような特に優れたフェローは、論文に加えてグラントも持っていることがあり、この二つが揃っているフェローは無敵といっても過言ではないでしょう。
*エコー:
・ 想像以上にエコーに関する知識が深く驚きました。サーバーの制限が無いのか、保存するイメージ数はかなり多く、同じようなクリップが続いても気にせず取っています。詳細な数字の測定や拡張機能に関してなど今まで十分に理解していなかった点が多く非常に勉強になっています。スキャンは基本的に技師が行い、フェローは基本的に暗い部屋でアテンディングと読み方やレポートの正しい書き方を学びます。
・ 肥満の国アメリカですので、不十分なイメージしか見れないこともしばしばです。そんな際は躊躇なくDefinityといった微小気泡造影剤を使用します。副作用はほぼ無く、簡易的に使用できる上、実際に見えなかった心内膜が見えるようになるため重宝します。
循環器フェロー1年目として忙しい日々を過ごしていた中、最も衝撃的なことが起こりました。大統領選挙です。ニューヨークという民主党支持の州だからか、当然トランプなんて考えられないという人が周りのほとんどでした。政治は正直苦手ですが、討論を見ても何を見てもトランプは考えられないと思っていたのですが。この選挙を通じて最も強く感じた点は、アメリカは昔住んでいた頃に感じた寛容な国ではなく、排他的な思想をサポートする人が多くなっていると言うこと。不満と怒りが募り、「変化」を求めるが為にこういう結果になったとしても、長年追い続けてきたアメリカ像が崩れていく様を目撃するのは非常に辛いものです。当院閉鎖のニュースから大統領選まで、明るいニュースが乏しい数ヶ月でしたが、このような状況からも何か光を見出せるよう努力していこうと思います。
写真は引越した我が家から撮ったスーパームーン。

やっと春が来たと感じてからも雨が続いたり天気がパッとしませんでしたが、気付いたら既に5月になってしまいました!アメリカにはゴールデンウィークが無いので、聖隷に居た頃のGW独特の気分的にもウキウキする感じや、浜松祭りで泥酔した方の救外対応をしていた頃が懐かしく感じます。
アメリカの研修の区切りは6月、そろそろ内科レジデンシーも卒業です。3年過ごした同期、特に日本人の7人の同期ともお別れで、先日奇跡的に7人が揃い食事会をしました。3年間を振り返ると自分の未熟だったところばかり見てしまいますが、渡米したメリットは語り尽くせず、その中でも大きな理由の一つは多くを教えてくれた日本人同期の存在です。アメリカに来てまで刺激を多く受けたのは日本人の存在というのは不思議ですが、日本を離れて初めて日本の良さに気付くのと似た感じでしょうか。聖隷に居た頃、渡米を決めたきっかけが森先生の「あっ、と驚くような発想をした凄い人達に出会えた」という言葉でしたが、私にとってのその何人かが一緒に渡米している日本人とは想像しませんでした。研究や統計についての知識、academicに生きて行く難しさや現実など、聖隷にいる頃には気付かなかった大きな世界があることを肌で感じることができました。
7月から晴れてgeneral cardiology fellowshipの勤務が始まりますが、今後もイバラの道が続きます。3年間のgeneralの後にinterventional cardiologyへ進む希望の際には、2年目の半ばで再度応募や面接があります。応募者が少ない分、競争率で見ればresidencyやgeneral cardiology fellowshipより楽のようですが良いプログラムの競争率が激しいことは間違いありません。
そんな事を考えていたタイミングで突如当院の将来が大きく変わる発表がありました。詳細は次回書こうと思いますが、アメリカ医療の経済的な問題点と厳しい現実を痛感しています。さぁこれから!という所だったのですが、まだ様々な心配は尽きそうにありません。数年後にこのピンチがチャンスだったと思えるように自分にできる努力は継続していくつもりです。
最近医療関係者であれば是非見て欲しい動画を見ました。Cleveland Clinic, empathyと検索すると出て来ますが、普通に接していても人は皆それぞれの悩みを抱えており、人の気持ちに配慮を持てる感受性を持ち続けなければと思いました。

かな〜り遅くなりましたが明けましておめでとうございます。
比較的忙しい循環器病棟での勤務、内科専門医の塾講習などで忙しい日々を過ごしています。
今日の気温はなんとマイナス16℃と記録的な寒さで、かなり厚着をしたつもりだったのですが芯から冷える寒さでした。
さて、今回はmedication reconciliation、いわゆるmed recについて書こうと思います。
入院の際の内服薬の確認なのですが、これがアメリカでは非常に難しい。日本では「薬手帳」など持参されており、薬の確認でそれほど困った記憶があまりないのですが、こっちでは「薬手帳」などありません。自分の内服薬を把握していない患者が非常に多く、入院を取る際の最重要項目がこのmed recです。想像してみてください、救外から入院の連絡がある→病歴を取りに行く→内服薬を確認しようにも本人は分からない、家族も分からない、薬のボトルも無い、かかりつけの薬局も知らない→でも既往歴は多いのでものすごい数の薬を飲んでいると予想される→病状も複雑で内服薬の詳細が肝要…。こんな事が日常茶飯事です。裏技は色々あり、最近の入院歴から内服薬を探す、薬局がCVSなど大手の薬局であればデータベースから調べてもらう、などできますが、入院が立て続けに来ると十分な確認ができない事も。しかも夜間の入院だと調べる術が明らかに少ない(大手の24時間薬局があれば調べてくれることも)。
こんな中初期対応で混乱が生じることは容易に想像がつくと思います。降圧薬の種類やmgが分からないため継続できず血圧が異常に上がったり、逆も同様で間違った投与量を継続したら血圧が下がるようなシチュエーションもあります。
そんな中アメリカ医療を象徴する「誰でも同程度の医療を提供する」治療方針が功を奏すこともあります。
例えば糖尿病薬に関しては内服薬を基本全て中止し、入院中はインスリン治療に切り替えます。
血栓予防に対しての徹底も驚きです。入院を取る際にどのオーダーよりも先にVTE prophylaxisといったheparin/lovenox皮下注を入れなければ薬も食事も入れる事ができません。
こういった流れの中で特記すべきが薬剤師の不在です。コメディカルが異様に多いアメリカ医療の中で少ないと感じるのが薬剤師の存在です。PCAというvital確認や採血専用のスタッフ、移動用のトランスポーターは多いものの病棟には薬剤師が居ない病棟が普通です。聖隷も含めて日本の病院の素晴らしいところは忙しくミスが生じやすい薬投与に際して、各病棟の薬剤師のチェックが入ります。これの特に重要なタイミングが退院時の薬処方の確認の際です。
聖隷時代を振り返っても薬の微妙な違いを優秀な薬剤師に指摘され調整した事が数え切れないほどあります。
ミスが必ずと言っていいほど生じるところで、現実に当院でも退院時の処方内容が間違っており問題となったケースを多く聞きます。これの問題点は忙しい1年目の仕事の中で、退院時の処方を調整するのはインターンのみで行います。もちろん2−3年目のレジデントに確認することもできますが、人それぞれでインターンの独断が間違っていることも当然出てきます。この問題はシステムの悪さによる影響が大きく、当院での仕事の不便さはこのシステムの問題から生じる事が非常に多いです。
そんな中ソーシャルワーカーは充実しており、各病棟で毎日退院に向けての調整を手伝ってくれるので入院期間が短いのはこのソーシャルワーカーの助けによることが大きいです。医師が気づかないようなどのような保険だからどのような退院が可能かを把握しており、良く出来る人は家ではどのような生活環境であったかを把握し退院調整を考えているので頭が下がります。
最初に書いた内科専門医ですが、8月の試験日に向けて入念な対策をする人が多く、当院ではレジデントに塾講習に通う事を進めています。日本での国試対策と似ており、猛スピードで内科全般の総論を講義していきます。1回6時間の講習を12回日常勤務の合間に調整して受講するので結構疲れます。7月のフェローシップが始まってからは勉強する時間はほとんど無いので、今のうちにMKSAP17をやりきる必要があり結構忙しいです。
そんな忙しい中、嬉しい事に先日長女が無事に生まれました。妻に感謝しながら今後も力を合わせて頑張っていこうと思います。
写真は先日行ってきた野口英世のお墓、NYの北にあるWoodlawn cemeteryに眠っています。
まだ情報が限られていた時代に海外に飛び出し認められた方に敬意を持って訪問してきました。

今年の冬は異様に暖かいなと思っていたら日本のヤフーニュースで「NY記録的な暖冬、観測史上最高気温」とニュースになっていました。確かに回りはジョギングしているわけでもないのにTシャツに短パン姿もチラホラ。去年一昨年と比較したら考えられない事です。
さて今回は重大発表があります。
渡米から「このために頑張ってきた」と言っても過言ではない循環器フェローシップの発表がありました。
結果は現在内科研修を行っている病院で引き続き循環器フェローとして働ける事になりました。
ここまでの道のりは決して平坦ではなく、最後の最後まで不安でしたが、やっとスタート地点に立てた気がします。
当院の循環器は6人のフェローを取るのですが、内部以外のフェローの出身プログラムはいずれも超一流なのでここに滑り込めたのは本当にラッキーでした。循環器や消化器は特に競争率が高く全米でのマッチング結果が見られるのですが、競争率の高い科はほぼ全てのプログラムがマッチングで埋まる状態。意外だったのが、腎臓内科など人気があっても良さそうな科が埋まらないプログラムもチラホラ。聞いた話ですが、循環器へ入りたいものの入れず、腎臓内科のフェローをやっている人もいる程とのこと。とにかく渡米当初の目標を達成でき、このように報告できることを嬉しく思います。
残り半年となった内科研修ですが、まだまだ忙しい日々が続きそうです。
病棟業務は日本と比べればそれほど大変ではないものの、来年8月には内科専門医の受験のための勉強が本格化し予備校のような試験対策を受ける日々が増えるようです。
過去のレジデントも病棟業務を早めに切り上げ、予備校行かなきゃと帰っていくことが多々ありました。合格率は決して低くないものの、間違いなく受かるよう準備する必要があります。今後も10年毎に更新する必要があるので、内科の知識は常にupdateしていく必要があります。更に循環器フェローシップに受かった事で尚更研究も本腰を入れる必要があります。今まではフェローシップへ受かるための「自分のための研究」が多かったのですが、今後は臨床的に意義のある研究に近づけられるよう頑張ります。
今回の聞きなれない英語:
gingerly = (極めて)慎重に。血行動態が不安定な患者に対しての利尿薬使用の時などに良くカルテで見かけます。
Bread and butter = 日用の、平凡な。フェローシップでのインタビューで毎回のように、「o病院ではbread and butter cardiologyを学び、x病院ではより専門的なケースが多い」などの使い方で聞きました。
今年最後の投稿になると思いますが、皆様良いお年をお迎えください。

「今年こそは」と楽しみにしていたUS openで錦織選手が負けてしまい、すっかり楽しみが減ってしまいました。今年の夏も終わりですね。
さて、日米の違いについて色々書いてきたかと思いますが、今回は薬の違いについて。
CCUの後ということもあり、循環器で使用する薬の違いには圧倒されます。
有名な例はβblocker。アメリカではcarvedilolはbid(1日2回)で心不全であっても開始量が3.125mg bid (6.25mg/day)、max量25mg bid (50mg/day)と日本とは大きく違います。実際この投与量でも大丈夫な患者もいるものの、案の定titrationが早すぎて心不全が増悪する人もいます。心不全にエビデンスを持つ他のβblockerでも、アメリカにはmetoprolol succinateはありますが、bisoprololは殆ど使用されません。日本でMetoprololが心不全に使用されないのは短時間作用のtartrate(酒石酸)しかなくsuccinate(コハク酸)がないことです(COMETで示唆されたようにmetoprolol tartrateはcarvedilolほどの心不全予後改善は示されていません)。研修医の頃から岡先生に日本でmetorprololが使用されないのはこの理由だと聞いていたものの、現場で働くことでより強く実感します。
そしてアメリカではARBの使用は圧倒的に少ないです。時折losartan, valsartanなど見かけますが、ACE-Iが圧倒的に多いです。一番多くみるのはlisinoprilですが、CONSENSUS/SOLVDなどで使用されたenalaprilやHOPEのramiprilはbidだからか使用は少ない印象です。
利尿薬もだいぶ違います。急性心不全で入院する人に対しての当病院の初期治療量はfurosemide 80mg q8h (240mg/day)。とんでもない量です。心不全科からの全体講義でこの投与量を推奨しており信じがたい事態ですが当院では現実です。案の定腎機能が増悪するケースも多く、「入院期間を短縮」という大義名分さえも立たないこともしばしば。日本で使用したことがないbumetanideが使用されることも多くfurosemideより吸収率が高く効果が強いとのこと。サイアザイドも違いが多く、日本で一番使っていたtrichlormethiazideフルイトランは定番薬アプリのepocratesに出てきません。アメリカで一番使用されている印象なのはHCTZ(ヒドロクロロチアジド)ですが、ALLHATなど臨床試験でエビデンスが報告されているのはchlorothalidone。「慣れ」があるのかも知れませんが、chlorothalidoneがあまり使われないのと同様に、高血圧に対してatenololなどの古いβblockerが使用されていることもしばしば。「エビデンスに基づいた治療」といっても国によって使用できる種類や容量でこれだけ違うと、アメリカの文献を日本で鵜呑みにできず、更にその逆も頷けます。
カルシウム拮抗剤はほぼ同様に感じますが、冠攣縮性狭心症に効果が強いとされるべニジピンはepocratesに載っておらずアジアのみのマーケットのようです。最近ICUでclevidipineという新しい静注用のCCBの存在を聞き当院ではまだほとんど使用していないようですが、半減期が非常に短く使用しやすいようです。
日本であまり使用した事がなかったclonidineは、こちらで比較的使用されているのを見かけます。α2 刺激剤という特殊な効果から精神的な影響もあるようで、離脱症状の緩和としての効果も見られるようです。薬中の患者が妙にclonidineを要求してくることも多いのですが、「ハイ」になる要素があるようで納得いきます。薬中患者がモルヒネ・ヒドロモルフォン静注時に「痒くなるから」と抗ヒスタミン薬のベナドリルを要求するのも「ハイ」になる要素があるからのようです。
人種に限っての投与をされる薬もあり、アフリカ系人種の心不全治療にhydralazine/isosorbide dinitrateがA-HeFTで死亡率の低下が証明されていますが日本では縁のなかった話でした。
日本で有効性を肌で感じたトルバプタンやASVは、有効性を証明するエビデンス(トルバプタン EVEREST trial)が乏しくほとんど使用されていません。一方でPARADIGM-HFでまさにパラダイムシフトが期待されるEntresto (LCZ696)はARB (valsartan)とneprilysin-inhibitor (sacubitril)の合剤で今後の心不全治療での活躍が期待されます。アメリカでは間違いなく多く使用されることとなると思いますが、日本での使用傾向も気になります。
今回の聞きなれない英語表現:
silver lining = 映画でも有名ですが、(地上から見た灰色の雲の後ろ側で)銀色に輝く裏地、希望の兆し、どんなに良いときにでも悪いことは起きる、などの意味があるようです。
Touch base = 病棟で毎日のように使います。連絡を取る、など辞書で乗ってますが、上級医などに連絡する際にお互い同じように理解している(on the same page)事を確認したい(I wanted to touch base with you about…)、といった際に使います。
写真は久々にお会いした森岡先生と。

一ヶ月のCoronary Care Unitが終わりました。
渡米後最も勉強になったと言っても語弊がないほど、とても充実した1ヶ月でした。
一つの理由はteaching attendingが世界的に有名な弁膜症の権威だった事。
この方、ノースカロライナで研究をされていた頃、女子医の心外の先生方を受け入れていたとのことで聖隷の小出先生とも一緒に働いていたとのこと、
「Masa」と喜びながら思い出話をされていました。
ガイドラインを書くほど有名な方ですが、驚くほど臨床能力が素晴らしく、
循環器に縛られない知識量に加えて患者の懐に入り込むユーモアと笑顔を持ち合わせており、今後の目標になる最高のメンターでした。
勉強になった内容はあげても切りがありませんが、NOAC (novel oral anticoagulants)や新しい抗血小板薬 (prasugrel, ticagrelor)の使い分け、薬中に対するMethadoneを大量内服している患者のQT延長によるTorsade de pointesの対応、巨大な疣贅で弁破壊をきたした若い薬中患者の手術、
若いHOCM患者のmanagement plan、EF 10%前後の心原性ショック患者をMount Sinaiへ移植・LVAD候補へ送るなど。]
特に移植・LVADが必要そうになった際の対応が早かったのは印象的で、その選択肢がなかったら入退院を繰り返すであろう末期心不全患者もQOLの高い生活が送れる選択肢が与えられることは素晴らしく思いました。ニューヨーク内だけでもMount SinaiとColumbiaがあり、浜松からは移植・LVADの適応だと思っても中々現実的に検討できなかったことを考えると選択肢の幅の違いを感じます。
良いインターン、レジデント、フェローにも恵まれ、最後にはattendingも含めた皆で打ち上げの飲み会をしました。世界的に有名な方ですが非常に気さくな方で、誰よりもお酒を飲みながら刺激になる話をたくさん教えていただきました。渡米を決めたきっかけの一つが、聖隷に来られた森先生に後押しして頂いた一言でした。「こんな考えをする人がいるのか!という衝撃を受けた」という体験を自ら経験したかった事ものの、アメリカの医療に触れても中々そのような経験は得られませんでした。
しかしこの1ヶ月は素晴らしいteaching attendingに恵まれ、
「アメリカに努力を重ねて来れてよかった」と感じる日々でした。
これからフェローシップのインタビューが来る時期になるため、より一喜一憂する日々が続きますが、しっかり準備を重ねていこうと思います。
今回の聞きなれない英語表現:
bear down = 力む(valsalvaなど行う際に、排便時などの息む事はstrain)
guarded prognosis = 予後不良(fair, poor, guarded, criticalなど程度が違うようです)
quit cold turkey = きっぱりとタバコなどの習慣を断ち切る際に用いられる、特に禁煙補助の薬を用いらずにやめる際(突然禁断状態にする際の特有の鳥肌(状態))

Time flies when you’re having funと言うものの、
私の場合はただただ不安と共に時間が過ぎ去っていきます。
というのもこの時期は次のステップへのfellowship applicationの時期です。既に渡米して2年が経とうとしており、十分な準備ができたか疑問を感じながらの応募は正直不安で、普段はのび太君の私も寝付けない日が多いです。
アメリカでは人気・不人気の科が激しく別れ、まずは卒後の段階で一つ目の競争があり(人気の眼科、皮膚科、放射線科)、内科へ進んだ後はこのfellowshipで二つ目の競争があります。循環器内科(cardiology)は競争率が高いことが有名ですが、実は消化器内科(GI)の競争率が一番高く、その理由は応募数に対して受け入れるプログラムや各病院のポジションが循環器より少ない事が影響しています。当院でも毎年循環器は6人受け入れる所、消化器内科は2人です。その他人気の科は血液内科・腫瘍内科(hematology/oncology)、呼吸器内科・集中治療pulmonary critical careです。
今週応募が開始され、約200ある全米の循環器fellowship programから約100に応募しました(金銭的にもばかにならず、応募する数が増えるほど金額が上がっていくという悲しいシステムのため、約100のプログラムで20万円前後)。
優秀な過去の先輩方と比べるのも難しいものの、日本人で応募するという時点でこの100個のプログラムから10個インタビューが来れば嬉しいというのが現状です。恐ろしいアドバイスも頂き、外国人として循環器へ応募するという時点でアンマッチという全滅の可能性も考慮しておいたほうが良いと言われ、厳しい現状を物語っています。当院で残れれば良いのですが、今年は例年以上に循環器志望のレジデントが多く、院内の枠も約束されていません。応募したレジデントは毎日メールをこまめに確認し、連絡が来たら即答できるように事前に9月10月のスケジュールを把握しておく必要があります。初めての挑戦なので不安で一杯ですが、今後どこから連絡が来るか緊張しながらも前向きに臨んでいこうと思います。
先月が忙しいMICUだったので勉強になった点をいくつか。
去年も感じましたが衝撃的なのが、terminal extubationという行為が当たり前のように行われていること。
脳死判定されたなどmedically futileと判断された際には積極的に抜管します。ある夜、サインアウトを受けた後にある患者の家族が集まり、「今すぐ管を抜いてくれ」と迫ってきました。色々確認すると既に緩和科や指導医との長い話し合いをされた後で、次の日にterminal extubationの予定だった様子。夜の指導医と相談し、家族ともう一度話し合い、全てを合意されたのでrespiratory techを呼び抜管を行いました。
モルヒネなどの準備はしていましたが、患者は苦しがる様子もなく10分前後で家族に囲まれながら安らかに息を引き取りました。管につながれた「生かされている」家族を見たくないという家族の意思が伝わり、日本であったら希望に応じる事もできずこの辛い状態で只々続きます。緩和へ進む同期はこの行為をより日本で認知してもらうのが目標と話されますが、やはり日本では1998年の川崎協同病院事件が強く影響しているためかすんなり受け入れられるか疑問です。アメリカでは早期から緩和ケアの医師が関わるため、回復が難しい患者はICUからhospiceへ移動となることも多々あり、この点は非常に進んでいると感じました。
更にこういったmedically futileな患者がいる際、脳死判定よりも前の段階でorgan donationへ連絡を入れます。担当医師としては家族へ移植の話を避けるよう言われており、詳しい話ができるorgan donationのチームが最初に話をすることで家族が移植に同意するケースも増える可能性があるとのこと。
実際に移植を同意されたケースを初めて担当しましたが、数時間毎の採血に加え臓器保護を目標とした細かい指示があり、organ donationのチームは患者が移植手術へ臨むまで病院で寝泊まりします。心臓手術の際は既に脳死判定された患者ですが心臓カテーテルを行い、肺移植の際は気管支鏡でBALを行います。平均的に数日はかかるとのことですが、移植の話は聞いても実際のdonorは担当したことがなかったので新鮮でした。
今回の聞きなれない英語:
cremation =火葬
hindsight is 20/20 = アメリカの視力検査では20/20が1.0、臨床的には後医は名医のような意味かと。
knock on wood = 幸運を祈る、悪いことがおきてほしくない。
こういった時にアメリカ人は壁や机をコンコンとknockします。
まさにfellowship応募中の今の心境。
写真はアパートの屋上から見えた独立記念日の花火。


やっと長く辛い冬を越えて春を感じる日々になってきました。
特に夕方から夜にかけての窓からの景色が非常に綺麗で、
日々変化するライトアップされたEmpire state buildingの写真を集めながらいつかPhotobookにしようと考えています。
先日初めてManhattanの北にあるコロンビア大学に行ってきました。
CATCHUPという心不全学会に出席する目的で、世界的な有名な方々による講演が聞ける非常に有意義な会でした。
コロンビアはどの分野でも有名だと思いますが、特に循環器領域では著名な先生が多くトップレベルの病院です。
そんな病院で世界的に有名な日本人の先生が何名もいらっしゃいますが、CATCHUPのcourse directorとして参加されていた中先生もその一人で、一度話を聞いてみたいと思っていました。
渡米してから感じてきたのが、同じ医療でも国が違えば言語も文化も違う事による多様性が生じ、単に日本での経験論を語ることに誰も納得はしないということでした。
誰もが納得する知識、もしくは技術がなければ認めてもらう事が困難な社会で、トップレベルの外科医として認められている方の話を少しでも聞いてみたいと思いました。
そんな中先生の講演は衝撃的で、難しい話の間にユーモアを交えることで会場がどっと沸く事も多々ありました。
他の著名な講演者も他の日本人の先生方もやはり話が上手いというだけでなく、ユーモアも交えながらの講演が多く、余裕があるとこれ程聞いやすいものかと勉強になりました。
当院もマウントサイナイと合併になってから、ゲストスピーカーとして来られる中に有名な人が多くなった印象があり、
間近でこういった話を聞けるのも渡米後の貴重な体験だと感じます。
最近講演で何回か耳にした聞きなれない英語をいくつか。
①The jury is still out
(…の結論はまだ出ていない、「陪審はまだ外で協議中」という意味から)、
特にこういった学会などで耳にすることが多いと思います。
②have work cut out for…
(たくさんの仕事、難しい仕事を抱えて手一杯になる)
意外と良く聞く表現ですが未だにイメージがつきにくいです。
衣類のために切り取った布をcut outされ、
それを仕上げるのが「大変なことね、えらいこっちゃ」みたいな感じだそうです。



日本は春を感じる季節かと思いますが、ニューヨークは先日大雪が降ったばかりで、そろそろdaylight saving timeにもかかわらず春はまだ遠い気がします。寒さが辛い反面、渡米前は毎年花粉症で苦しんでいましたが、今は花粉症症状無く過ごせています。
さて、現在はMARという特殊なローテーションを回っています。
Medical admitting residentの略で役割としては多々ありますが、病院のシステムの理解が必要であり主には内科の入院関連の交通整理です。
例えば救急外来から内科へ入院をさせたい患者がいた際、まず内科入院として良いか、そして重要なのはどの病棟へ入院とするべきかをスクリーニングします。病棟毎に特色があり、重要なのはtelemetry病棟へ入院とするか否か。心電図モニターが必要そうな患者はほぼ全てtelemetry病棟に集められ、必要性がなくなった段階で一般内科病棟へ転棟になります。一般病棟でちょっと心電図をモニターしたいと思っても機材がないので不可能で、患者を病棟・チームごと変更する必要があります。更に感染症対策を慎重に行っているため、例えば下痢をしている患者でc. difficileを除外する必要があったら、検査を送った時点でcontact precautionの部屋へ移動する必要があります。その病棟で空き部屋がなければ転棟になります。インフルエンザの場合はdroplet precaution、結核疑いであればairborne precautionとそれぞれに適した部屋に振り分ける必要があります。この部屋移動はbedboardという部署が一任しているのですが、医師でも看護師でもない人たちが依頼を受け、病棟を振り分けます。例えば発熱で救急外来を受診し、肺炎疑いで入院となった患者が、実はインフルエンザも疑わしいとflu swabを提出したらその時点で部屋を変更する必要があります。何となく心疾患の既往があるけど心疾患が関連ない主訴で受診となりtelemetryに振り分けられたら、一般病棟でいかがでしょう、と一般病棟へdowngradeする必要があります。入院となった患者が別病棟へ移動となる場合はまたその部屋は空くので、その病棟のレジデントは再度新たな入院を取る必要があり仕事量が倍増します。最初のスクリーニングでどの病棟へ行くかを決めることの重要性は、実際入院を取る側を経験すると実感します。又、異常値のまま病棟へ送ることで混乱が生じることもあり、lactate 4以上、DKAでAGが閉じてない状態でMICUもコンサルトされていないなどMARのスクリーニングを怠ると苦情の的になります。忙しい時間帯はおびただしい数の入院をスクリーンするので患者を自ら診察することはなく、電子カルテ上の情報や救急外来のレジデントの話から判断しなければいけません。
渡米後の最も抵抗を感じる点の一つですが、患者を見ずにdocumentationや検査結果で患者の話をするのが非常に多い事です。これはもちろん日本でもカンファなどでは必然的に行われますが、アメリカではあまりにも患者の移動が多い事、更にチームの引き継ぎが多いため検査値などで議論することが目に付きます。Lactateが正常範囲だからsepticだけどそれほどsickではないだろう、troponinが軽度上昇しているためtelemetryへの入院が必要だろう、など日常茶飯事の会話です。病状の非常に浅いレベルでの会話が多く、「患者」を診ているという感が乏しくなります。更に病棟管理で移動が多いため、努力して病状以上の面で患者の事を知ろうとしても諸々の事情で病棟が変わり違うチームへ変更、など良くある話です。深く関わろうと思っても入院から退院まで同じチームにいる事は決して多くなく、流れ作業の一部になっている感が強く、日本で感じたような関わりが乏しいです。患者側からしても入院中に色んな医師が関わるため、誰が「主治医」なのか実感できず退院していく印象を感じます。システムの影響で患者に責任を持てないレジデントが多い印象ですが、ACGMEの就労時間を守るために変更になったシステムですので複雑です。この就労時間の変更の引き金となったLibby Zion Lawという存在を最近知り、更にこれに関わっていた医師の一人が現在は著名な循環器内科医と知り感慨深かったです。
渡米後のもう一つの驚きは面談用の部屋がほとんど無いことです。
日本での仕事の大きな一部が面談で、そのための書面を作るために時間を費やすことが多々ありました。Informed consentの厳しい国だから面談はさぞしっかり、と思っていましたが、ほぼbedsideでの会話で済まされることが多く看護師が同席することなどありません。個室であればまだしも、四人部屋でも普通にbedsideで方針を決め、稀にDNRやpalliativeの話になると家族の待合部屋のような場所で面談することもあります。他科へのコンサルトも非常に簡素でoncallの人をpageし、口頭で議論するのみで対診書を書くなどありません。
外来においても他科へのreferralに書く文書は数文字程度です。このような丁寧さが欠ける面や繋がりを感じづらい面では、日本で仕事をしていた頃の方がやりがいを感じる点が多かったです。
今回の聞きなれない臨床英語はopen a can of worms。事をややこしくする、状況を複雑にするなどの意味ですが、臨床的には不要な検査で不必要なworkupをされる際によく用いられます。あ、開けてしまったというイメージがぴったりですよね。



あけましておめでとうございます。
去年night floatだったのと比較すると多少年末年始の気分を味わえていますが、
アメリカの年末年始は非常にドライです。
日本のような1年を締めくくる感じや忘年会などがないため、淡々と普段と同じ勤務が続きます。
アメリカのクリスマスの雰囲気は格別ですが、年末年始は日本の方が雰囲気があって好きでした、多少休みももらえますし。
昔では考えられませんが、アメリカでもネットで紅白やら箱根駅伝やらの日本番組も観れるので日本の年末気分も多少なり楽しめています。
アメリカで挑戦している松山英樹・石川遼の番組なども見ていたら、あれだけ日本で活躍し確率された選手が苦悩している姿を見て勝手ながら気持ちを重ねて見てしまいました。同じゴルフで、日本の大会では来日するPGAトップ選手にも勝てている実力を持ちながらも、アメリカの環境に変わった事で実力が発揮できない姿は経験した人にしかわからない苦悩なんだと感じました。
医師としても渡米したことで実力が発揮できない時は多々あり、言語力のみでは無い、超えづらい壁を感じます。アメリカのレジデントに「やり直しだから簡単でしょ」と聞かれても決してそんな事はなく、とある日本人の先輩は「重力が違う感じ」と返事していましたがその通りだなと感じました。特に自信のある循環器領域でも、循環器のアテンディングとの会話では相手にされない事も多く日本での経験が生かされない辛さを感じます。
現在 Asian floor勤務中ですが、半数以上は広東語を話す中国人の患者で、看護師やスタッフも中国人が多いため電話での通訳を通す手間を省けます(英語を話せない患者がいる際は通訳を呼ぶか、携帯で通訳サービスに電話しスピーカーを通じて会話します)。アジア人は訴えを我慢するため、痛み止めなどをprn (as needed=屯用)で処方しても飲まない事が多いです。
対照的に痛み止めを止め処なく要求する患者もおり、特に麻薬・オピオイド中毒患者はdilaudid/morphine/oxycodoneなどと一緒にbenadrylを要求することが特徴的です。特に「痒くなるから」とbenadryl 50mg IV push(iv piggyback点滴静注、ではなく)と要求してきたらred flagです。
他に降圧薬の一つのclonidineもeuphoriaや”high”な気分になるようで、このような合わせ技を要求してくるので、知らないで処方すると患者にとっては思う壺です。
今年は実際に臨床で出てくる聞きなれない英語を紹介しようと思います。
Status quo、現状維持という意味で回診中に特に以前と変化がない際に頻用します。
take… with grain of salt、割引いて聞く・話半分に聞く、といった意味で、EBMがうたわれ論文を基に話をしても全てを真に受けないように、という際に良く聞きます。
写真は日本人ファミリーで集まったクリスマス会での一枚です。
ではでは、2015年もよろしくおねがいします。

Thanksgivingが終わり、クリスマスシーズンがやってきました。
先日Cadettoの林先生の「米国医療に憧れる君へ」というコラムを読みました。
一度講演も聞いたことがあるけど、エネルギッシュで人間的に面白みのある方だと感じました。
USMLE受験する若手医師が増えているとのこと、実際NYの同期で帰国子女ではなくほぼ初の海外生活にもかかわらず英語の壁を乗り越えて頑張っているのを見ると、モチベーション次第で何事も可能だと感じます。
明確に米国医療を捉えていた点がいくつか、分業がすさまじく、個々の医師の手技・技量が乏しい点、defensive medicineによる検査至上主義となっている点は肌で感じます。そして医師同士の競争が激しく、医学部卒業前のUSMLE step 1点数次第で進める科が制限されることや、内科へ進んだ後もどの専門内科へ進むかによりレジデンシー中のリサーチの必要性が大きく別れます。
希望する科、働きたい病院へ行くには常に努力を続けなければいけません。
現実的な注意点がひとつ、アメリカは給料が良いイメージを持っている人が多いかと思いますが、研修医中の給料は決して良くありません。むしろ日本の方が良いのでは。給料が上がるのはattending(指導医)になってからですが、その頃はVISAの関係で帰国の可能性が高いです。
レジデンシー3年間、フェローシップ3年間は貯金を切り崩しながらの生活になりそうです。いずれにしても安易な憧れではなく、困難の連続に負けない明確な目的意識が必要です。
最近のトピックをいくつか。
先日すぐ近くのBellevue病院でEbola患者が入院しました。
発熱する前に地下鉄に乗った、ボーリングに行ったなどニュースでも大きく報道され不安の声も大きかったものの、パニックにならないよう呼びかける対応もしっかりしていました。当院でもebolaに関する講義が開かれ、空気感染ではなく体液を介する感染であること、渡航歴の確認を徹底、もし入院したとしても対応するのは特別に訓練した看護師であり研修医ではないこと、など最低限の知識を教わったものの、特に当院では影響を感じない日々でした。
Craig Spencer先生は無事に退院されましたが、Martin Salia先生は亡くなられるなどやはり致死率の高さを痛感します。
もう一つ気になったニュースがBrittany Maynardさんについて。
日本と米国で死生観の違いや医療現場での実際の対応の違いを感じてきましたが、この件に関しても驚きでした。以前ICUでの勤務中に何例か脳死判定になった際、呼吸器を止め、いわゆるterminal extubationといった最終的な行為を行うことに大きな抵抗がありました。このBrittanyさんのニュースはhttp://www.fsight.jp/30098 にまとめられていますが、まず言葉の違いに注意が必要。Death with dignityは日本語で尊厳死となりますが、日本での尊厳死とは意味が違います。日本での延命処置を行わず死を迎える、とは対照的にBrittanyさんは医師から処方された内服薬を自ら服用することで死を迎えるというものです。病院などで症状緩和のためモルヒネ持続静注などをするのではなく、自宅で家族に見守られながら、致死量のバルビタールを内服することで死を迎えるというものでした。これにいろんな問題が潜んでいる事は明らかですが、本人にしか理解しえない辛さと苦しみの中でこのような選択肢がBrittanyさんに平穏な死を迎えさせてくれたのであれば、それはかけがえのない選択肢だったのではないかと感じます。死生観は当然人それぞれ違いますし、アメリカでは特にそれが顕著で、各州により法律が違うのもそれを象徴していますが、選択肢として認め吟味議論することで救われる人もいる事を感じました。

聖隷研修医同窓会は参加できず残念でしたが、100名以上集まったとのこと!
さすが清水先生の人徳ですね。写真を見ても懐かしい面々から会った事の無い方々までいらっしゃり、時間の流れを感じました。
徐々に冬を感じる日が多くなってきましたが、現在ナイトフロート中であり2週間連続当直なので昼夜が逆転して体にこたえます。
1年目の役割が主に50-60人の病棟患者のmanagement (なぜか病棟によって提出される深夜の採血結果の確認も含め)に対して、2年目・3年目の役割は入院を取る事です。担当病棟が満床であったり、入院自体が少ないと比較的楽な夜を過ごせますが、平均的には4-5人の入院と病棟の急変などで寝ない事が前提です。
朝が来るとday teamに入院患者をプレゼンすれば帰宅可能という日本の勤務を考えると楽なものですが、入院を取りながら50-60人の病状をしっかり把握するのも難しく、急変が起こるときは毎回緊張が走ります。呼吸状態がおかしい、バイタルの異変、意識状態が悪化したなどが起こるとRRTが発動し、夜勤の内科研修医全員が駆けつけます(レジデント4人、インターン4人)。
システムでカバーしている点が大きく、毎回ICUのアテンディングも駆けつけるので、
夜間病状に不安を感じたらRRTを呼べば何とかなる事が多く、
ICUへ転棟になる事がほとんどです。
日本では循環器当直としてcode blueのPHSを持ち、自分で何とかしなければいけない状況だったのと比べると守られているなと感じます。
挿管もなぜか呼吸器・集中治療のフェロー・アテンディングが行う事になっており、内科研修医として挿管を学ぶ事はほぼありません。これは日本の研修医としては致命的ですが、アメリカの細分化された役割分担の中では内科研修医として挿管ができなくても困らないようです。
日本の急変と明らかに違う点がaltered mental status(意識変容)に対してのRRTが多く、背景としてモルヒネなどのオピオイドの使用頻度が多い事があげられます。夜間の対応で一番多いのが痛みに関する訴えですが、acetaminophenもibuprofenも「何も効かない!」と訴える患者に対してオピオイドを投与する閾値が圧倒的に低いのです。日本でモルヒネ投与の度に用紙にサインをしていたのも懐かしいですが、oxycodone (acetaminophenとの合剤のpercocet)、tramadol、morphine/hydromorphone (dilaudid)などの投与が平気で行われるので投与過剰による意識変容でRRT、診察するとpinpoint pupil、そしてnarcan (naloxone)で回復といった流れは頻繁に遭遇します。DON'T重要ですね(dextrose, o2, naloxone, thiamine)。
新患のプレゼンをする際に渡米後に気づいた点がいくつか。
アメリカはQT prolongationを非常に気にします。抗菌薬ではキノロン系、azithromycinなどのマクロライド系、嘔気時に頻繁に使うondansetron (Zofran)、haloperidolなどの抗精神病薬、methadoneなどがQT prolonging薬とされています。患者が暴れておりhaldol !
と指示してもEKGは取ってあるか、QTcは大丈夫かと聞いてきます。そんなの若いし他の既往もないし大丈夫でしょ、と思ってもアメリカの訴訟社会では通用しないんでしょうね。肝硬変も非常に多いですが、腹痛や発熱を伴った肝硬変患者が入院したらSBP (spontaneous bacterial peritonitis) か否か腹腔穿刺を行って鑑別しなければいけません。他に入院が立て込んでいても可能性が高い場合はほぼ必須で行わなければいけませんが、ノルマを達成して“certified”されていないとcertifyされているレジデントを探して行わなければいけません。
何か手技を行う際は必ずPT-INRがチェックされている必要があり、透析患者では毎回hepatitis panelが要求されます。
このような決まり事がされていないと後から入院を取ったチームに迷惑がかかるのでなるべく必要な事を行っておく必要があります。
未だにしっかりシステムが把握できていないのですが、こちらでは入院は全て“(Internal) Medicine”入院であり各科の区切りはありません。そこから必要な科へコンサルトをして指示を仰ぎます。ただ特殊な病棟は存在し、心電図モニターをつけられるtelemetry floorやアジア人の患者やスタッフが多いasian services floorなどがあります。入院の際、失神や胸痛(ACS rule out)などはtelemetry floorへ入院になり、アジア人は優先的にasian service floorへ入院になります。ただ色々と決まりがあるので、contact precautionやdroplet precautionなど個室を必要とする際などに応じてベッドが変わっていきます。入院時はtelemetryが必要だったけど、問題ないから転棟ね、と病棟を変わって行くことは頻繁にあり、病棟だけでなく主治医も担当チームも全て変わります。
アメリカ医療で一番足りないと感じるのがこの一貫性であり、勤務時間の制限やこのような患者の転棟の繰り返しなどにより担当患者との時間は制限され、患者に責任を持つ!と自信を持って言える医師が何人いるだろうと疑問を感じてしまいます。
最近は景色に癒されることが多いですが、ナイトフロート明けの幻想的な景色でした。


先日1年ぶりのIn-training examを受けてきました。
毎年行われるこの試験はInternal medicine board examの問題集から出され、点数が低い人は4年目に受ける実際の内科board試験に落ちる可能性が高いと見なされてしまいます。いずれ推薦状を頂く必要のあるProgram directorからの評価も下がりますし、1年かけてMKSAPというACPが出しているboard問題集を定期的に提出しないといけません。
9時間前後という恐ろしく長い試験で去年は小さい机での筆記試験で首が痛くなりましたが、今年は幸いcomputer basedで多少楽でした。この間病棟は試験を受けていない人達がカバー、日本では中々難しいですね。
2年目になりelectiveという自由選択の時期が多く取れるので、循環器の研究を何とか進めようと頑張っています。
運良くポスターが通ったTCTという学会に出席してきましたが、非常に刺激の多い数日でした。
毎回の如くですが知識不足を感じながらも、アンテナを広げて何が現在ホットなトピックなのかを勉強してきました。驚いたのがまだ循環器にもなっていないイタリア人の知人、まだ学生のオーストラリアの知人がtop 50 abstractを受賞しており(しかも堂々とoral presentationも!)、やはり身を置く環境によって得られるチャンスは違うのだと感じました。
豊富なデータベースや経験を持ち、名前も有名なボスと働く事の影響力は計り知れません。勿論モチベーションを高く持っているからこそ辿り着いた訳であり、努力と苦労もあっての事だと思いますが。
TCTはinterventional cardiologyの学会なので、日本からも沢山参加されており、岡田先生と久々にお会いすることもできました。
PCI全般ですが特にCTOの領域では日本が最先端を行っており、日本人の先生方の活躍を見るだけで痛快な気分です。
日本にいる頃にもっと岡田先生の手技をじっくり見ておけば、と思っても遅いんですよね。その時その時に気付かねばいけない事も、経験不足で尺度が定まっていないと気付けない事が多々あります。自分に負荷を与えてでも色んな経験や場数を踏んでおくと、何気ない出来事もチャンスへ変わるのでしょう。
「あの時こうしておけば」がなるべく少ない人生を歩んで行けるようアンテナとフィルターの感度をあげておかなければいけませんね。
現在away elective(レジデンシー3年間に1ヶ月のみ、しかも審査があり全員に与えられる訳ではない)という貴重なチャンスをMount Sinaiで過ごしているのですが、病院の規模や雰囲気からして全く別物です。
病院というかホテル。職員食堂、スタバなども充実しています。
循環器としては、カテ室は10室ほどあり、症例数はNYでトップ。
充実したフェローシップを過ごせることは間違いないでしょうが、このトップレベルにマッチするのは至難の業、このレベルではなくても充実したプログラムへマッチできるよう頑張ります。






7月から2年目になったものの、救急に続き休暇といったローテーションであまり現実味がありません。
皆が感じる事ですが、2年目は一番楽な年と言われています。1年目は色々慣れる事が多かったりそれなりに大変ですし、3年目はマッチングがあったり後半はboard試験の勉強があったりそれなりに大変です。しかし2年目は3年目のマッチングに向けてElectiveという形で自由な時間が与えられます。ここでどれくらい頑張るかが肝心で、研究に多く関わり論文を書いたりできれば3年目の段階でマッチングの際に有利に働きます。
さて救急から始まった2年目ですが、色々学ぶ事も多い新鮮な体験ができました。比較的大きな救急外来で、主にBlue pod, green pod, orange podと分かれる場所にAttending 1人、Resident 3人程で回しています。忙しい時は120人程来る事もありましたが平均は60-70人くらいでした。毎日暖かいご飯や麻薬などの痛み止めを求めてやってくる常連客もいましたが、興味深い疾患の方も多々おり勉強になりました。印象深いのが近日心筋梗塞に対してステント留置された方が突如前日から右上肢と唇の右半分が痺れるという主訴で来院。手の訴えはmedian nerveの支配と一致しており、仕事はコンピューターを多用しタイピングする事が多いため主根幹症候群かと思うものの、唇の訴えが全く合わない。脳梗塞の可能性はよぎるものの40代と比較的若く、運動麻痺はなく感覚のみの訴え、喫煙歴はあるものの他のリスクファクターもなくステント留置後でDAPTを継続している状態の方。頭部MRIは神経内科へコンサルトしない限りあまり取らないとの事でしたし、待ち時間が長いから本人も帰りたいという状況でしたが、何とか待つのを我慢してもらいMRIまで撮った所、左視床にDWI highの病変が。色々調べた所 cheiro-oral syndromeという神経内科からしたら有名な病態でした。
Satpute S, Bergquist J, Cole JW. Cheiro-Oral syndrome secondary to thalamic infarction: a case report and literature review. Neurologist. 2013 Jan;19(1):22-5。勉強になりました。
救外で驚いたのはresidentの代わりにphysician assistant (PA)というポジションの人が医師と全く同じ立場として仕事をしている事。病棟でもPAが主に働く病棟もあるのですが、一緒に働いた事がなく今回初めて一緒に働きました。普通のレジデントと同様の知識を持っている印象で、仕事も非常に早く、このようなポジションのおかげで医師の仕事が軽減でき研究などに重点を置く事もできるのかと実感しました。仕事の分担が著しいアメリカですが、physician assistantのような職があれば日本の医師の負担も軽減するのではと思う反面、現実的に受け入れるのは難しい気もしました。
救急はシフト制で比較的楽なのですが、日勤と夜勤が頻繁に代わり中々勉強が進まず準備不足が否めませんでしたが、救急ローテーション直後にUSMLE step3を受験しました。USMLEはアメリカの国家試験でstep1, step2 (筆記試験のck, 模擬患者との実技試験のcs)は研修前に受験し、step3は研修後に受けます。アメリカ人はほとんど準備をしない印象で、“3 months for step1, 3 weeks for step2ck, 3 days for step3”といった事を良く耳にします。実際数日から数週間で試験を受けている人が多かったです。それ程フェローシップへも影響しないという話ですが、やはりそれなりに準備しないと気が済まないのは日本人皆同じようで、同期もしっかり準備して望んだとの事。Step3は他の試験より全体的に簡単な印象ですが、唯一2日間の長丁場での集中力が求められます。準備は時間をかけたつもりでしたが、2日目にあるccsというケースのsimulation試験の準備が直前になってしまい準備不十分の気分で望みました。受けた印象としては全体的にスムーズに進めることができ、CCSも比較的順調で、奇跡的に良い経過で終わらせる事ができたケースも。詳細は記載できないものの、出血傾向の患者、血液内科系を最も苦手としているのですが、vW病でDDAVP (desmopressin)で良好な経過に。DDAVPの投与により第VIII因子とvW因子が増加することで止血を促すようです。最近低Naの補正が早すぎた患者に対してDDAVPを検討するケースがあったのですが、改めて勉強になりました。
現在は両親が遊びにきており、1年経って初めて行く所なども多く楽しんでいます。最近studioから1 bedroomへ引越し、窓からも病院ではなくマンハッタンの景色を楽しむ事ができるようになりました。

渡米から丁度1年が経ちました。
去年の今頃にバタバタと入居の準備をしていた事を昨日の事のように思い出します。近日病院に面した狭いスタジオからマンハッタンの夜景が満喫できる1 bedroomへ引越しできそうなので楽しみです。
Intern yearが終わり、preliminaryという他科へ進む同期の三分の一程度はそれぞれの次の病院へ移動していきます。Categoricalで3年共にする同期は変わりませんが、一緒に仕事をしなかった同期も多く日本の研修で感じた同期の一体感はほとんど感じません。
日本とアメリカの違い、特に研修という意味では本当に語り尽くせませんが
卒業された先輩が冗談ぽく説明していた“it’s like working under different gravity”というのが的確だと感じます。まずは略語の嵐に慣れないといけません。One linerといった一文でプレゼンする事が多いのですが、“○yo m w PMHx of HTN, DM, COPD, CAD s/p PCI, p/w BRBPR”
といったのが一例ですが、もっと複雑な略語も多々あります(BRBPR; bright red blood per rectum 鮮血便)。これはもう慣れるしかありませんでした。
プレゼンが多いアメリカですが、話を聞いただけで患者の全体像が伝わるようにしなければいけません。そのために形式通りのプレゼンが重要ですし、presentationに関連した問診は必ず問われます。Review of systemでのpertinent negativeも必ずプレゼンに組み込みます。更に重症患者の議論の時にはコンサルトの際に血ガス、lactateなどをかなり気にしており、心疾患患者ではtroponinが少しでも高ければACSが否定的でもtelemetry floorへ送られます。EKG変化もないし病歴も違うし擬陽性でしょ、と思っても、それ相応の対応をしないとアメリカではダメみたいです。全く関連ない症状の患者に対して救外がtroponinを何となく出して陽性だったのでtelemetry入院、といったstupid admissionが多々存在します。医療費の無駄使いが多々目につきますが、以前から変わらず今後も変わらない印象です。といっても今年の大きな変化が現在働いている病院がMount Sinaiというよりacademicな病院と統合されました。変化は著しく、各科のトップが次から次へと入れ替わる異例な状態が続いています。より良い方向へ変わる事を祈るのみです。
日本で診療していた事を周りが知っている事も多いので、“こんなのつまらないでしょ”、と聞かれますが、知識不足の私としては分からない事が多々あり、刺激が多い1年でした。患者層、疾患層が違うというのが一番の違いであり、medicalな面では例えば先日頭痛・AMS(altered mental status意識状態変化)で入院した患者はcryptococcus meningitisを発症したnewly diagnosed HIVでした(CD4 4!)。Socialな面でもDrug/alcohol abuse, withdrawalも多いですし、そういった患者が夜中に“帰る!”と暴れだしAMA(against medical advice)で退院としようとするもcapacity(決断能力)が無ければ退院させられない、もしくはelope(脱走)する患者もいます。危険な患者には1:1 といってその患者にずっと付き添わせるスタッフを配置する必要もあります。話せば分かってくれる、の理解を超える患者に多く接すると人間不信に陥りそうになりますが、尚更普通の方に遭遇する時の感動は大きいです。
アメリカのレジデントはやはり厳しい競争を勝ち抜いてここまで来た、というのを感じさせる優秀な人が多いです。プレゼンを聞いても非常にスムーズで質問にもしっかりと答える幅広い知識を持っています。教えるのも上手な人が多く、年下なのにしっかりしていると感じさせるレジデントが多いです。一方で決定的に違うのが手技をほとんど行わない点です。現在ナイトフロートで夜にRRTが呼ばれる際は主にレジデントで何とかしないといけません。IV drug abuser, morbid obesity, sickle cell患者など実際difficult stickの患者も多いのですがルート確保も血ガスも中々できないパターンもあり、日本人の同期・先輩がいる際は心強く感じます。先日久々に緊急femoral central lineを入れましたが、自信がないというレジデントも多く、挿管に関してはFellow以上という暗黙のルールがあるようで、こればかりは経験しかないと感じました。今後渡米を志す方も、アメリカでは得られない経験が日本の研修には多々ある事を忘れないで欲しいです。今までの医師人生を振り返っても、本当に医師になって良かったという感動はほぼ日本にいた頃の経験で、渡米後は“より良い医師になる”勉強は出来ている印象ですが、優劣は付けられないものの全く異なる経験であることは間違いありません。
写真は今年度最後に撮った集合写真、写っていない人もいますが日本人は何人いるでしょうか。
こんな病院他にありません、N programに感謝です。

Golden week、2次救に当たってなければ1年の中でも特に気分が上がる時期ですね。
アメリカでもgolden weekがあれば良いのにと思うものの、アメリカの方が休みは多いので文句は言えません。
先日病院主催のResearch fairが開催されました。
フェローシップを考えているレジデントとしては学会ほど選考が厳しくないので発表する良い機会です。
フェローからレジデントまで幅広い学年から演題が集まった中、最優秀演題に選ばれたのは何と1年目日本人の同期の演題でした。1年目の中でも飛び抜けた知識と経験を持っており、公衆衛生の学位も取得されている方なので比較はできませんが、何と言ってもそんな人が身近にいて色々と話ができるのは非常に刺激になります。
思い返すと渡米に悩んでいた私は(当時卒後4年目)聖隷浜松へ赴任されたばかりの森雅紀先生へ相談しました。今でも鮮明に覚えていますが、“アメリカへ行く事で、こんな考え方をした人がいたのか!”といった驚きや出会いが待っていたという話を聞き、迷いを捨てきり渡米を決意しました。今の所はそんな出会いがありふれている訳ではありませんが、皮肉にも渡米してきた日本人医師の同期や先輩との出会いが何事にも代え難い貴重な経験になっていると感じています。フェローシップへ向けて努力を続け、帰国子女でなくても英語の問題なく仕事をしている姿を見て、何事も本当に努力次第だと感じます。
渡米後に明らかに変わった点として、論文を多く読むようになりました。
ACP journal wise(フクロウ), Qx Readなどアプリで常に新しい論文は目を通し、Feedlyでnow@nejm (MGHのcase record)は最低限目を通すようにしています。iPhone, iPadなどでこれらの情報が得られるのは本当に画期的で、初期研修の頃からこれらを通じて英語の論文を読む練習をしておくと良いと思います。
あと1ヶ月で渡米1年。健康に過ごせて来れた事、全てを支えてくれている妻のサポートに感謝です。
写真は学会帰りの飛行機からのManhattan。

3月。特別な時期ですよね。3月9日を聞きながら、聖隷で過ごした1年1年の事を思い返してしまいました。特に初期研修を卒業した年の3月は大きな節目で、同期との別れや新たな出発で非常に複雑な気持ちでした。今年卒業された皆さんも2年間の初期研修お疲れ様でした。これからもこの2年間で得た経験を自信に変えてそれぞれの道を邁進して下さい。
こちらでは全国一斉のMatchingの結果が先日出ました。去年の今頃に渡米が確定した事を振り返ると非常に濃厚な1年でした。医学部編入後からコツコツと準備し、聖隷就職時にも清水先生へ相談し一度は諦めたものの、やっと手にした米国での臨床留学。理想と現実の違いに悩まされる事もありましたが、これが自分で望んだ世界だと正しさを祈りながら歩き続けてきました。何事にも代え難い経験が出来ている事は確かで、自分自身の成長に繋がっていることは間違いありません。一方で先日聖隷から岡田先生がニューヨークへfacultyとして招待されたカテーテル学会に参加した際に感じたのですが、アメリカで内科研修をした、だけでは自己満足に過ぎないのです。現に超重症患者の管理やカテーテルを触る事が無く過ごしたこの時間の間、循環器内科医として必要な能力は著しく衰えています。しかし今は内科全般の知識を深める時間と割り切って勉強していますが、改めて今まで知識不足であったか痛感します。現在の3年目が研修終了後に受験するboard examのため猛勉強していますが、10年毎に更新する必要があり、ベテランのアテンディング医師も受験前は予備校などに通い直すようです。回診中などに垣間見る幅広い知識や常にupdateされた論文の解説など、アメリカの医師は実際の所非常に勤勉です(勤務状況も非常に不思議で、病院外でオフィスを持つプライベートアテンディングの中には突如深夜頃に病棟に現れたりオフの無さも驚きでした)。日本にいた頃は内科認定医の勉強などは意識してすることがあったものの、こちらではまだ残っているUSMLE Step3や毎年のin-training exam(レジデント向けのboard exam模擬試験)の勉強など常に勉強する必要があります。日頃の臨床が日本と比べて楽な分だけ時間は確保されているのは幸いですが、フェローシップの準備も考えると常に何かに追われている気持ちです。でもその先に待ってる何かを信じて負けずに駆け抜けるしかないですね、正に終わりなき旅。

写真はNYへ講演に来られていた岡田先生との1枚。
呼吸器内科and 集中治療。
日本語で並べると一見違和感を感じる人もいるかと思います。
集中治療というと救急科・麻酔科などが担当する事が多い印象ですが、アメリカでの集中治療は主に呼吸器内科が担当します。ICUのローテーションではPCCのアテンディングやフェローが指導にあたり、Rapid response team (RRT)やcode 77 (code blue)の院内放送が流れると現れるのは循環器内科医ではなく呼吸器内科医です。
日本でCode blueのPHSを一人で持つようになった頃、先輩に聞いたのが「気道確保できないケースが一番怖い」でした。聖隷で程々急変には強くなった方だと思っていましたが、やはり気道が確保できなかったらクイックトラック?!と思うと恐かったです。現在の病院で2回程気道関係の急変があり、共に既に気切された患者でしたが、一人は極度の痰詰りで吸引後は事なく終えたものの、一人は気切より末梢での問題で、吸引しても何をしてもバッグが固くて押せず徐々に意識が遠のいて行くのが分かる恐ろしい状況でした。残念ながら救えませんでしたが、どんな時間でも自分一人で対応することは皆無で、code teamのレジデント、急変担当のPCCフェローやアテンディング、挿管困難であれば麻酔科医が、緊急気切を要する際は耳鼻科が駆けつけます。循環器関係の急変でなければ循環器が駆けつけることはありません。急変となれば循環器と思っていただけに非常に驚きました。このPCC、集中治療フェローシップの人気も高く、1位の消化器内科・2位の循環器に次ぐ人気を誇っています。当院のPCCではエコーに力を入れているとの事であり、フェローは日常的に肺エコーでA line/B lineを見る事も行っていました。(http://journal.publications.chestnet.org/article.aspx?articleid=1090085、聖隷にいた頃にやっておけば呼吸困難の鑑別で有効だったのでは後悔) Hematology/oncology(血液内科・腫瘍内科)がいるため呼吸器内科医が肺癌を見る割合は少なく、急性疾患が好きな人が多く選ぶ事が多いようでICU bookのPaul Romano先生もPCCの先生です。
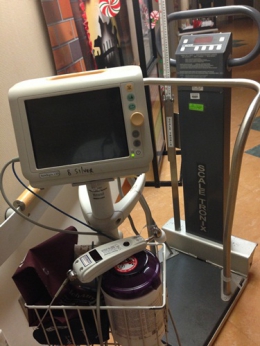
写真はPCA(採血・バイタルなどのみをチェックするアシスタント)が常に使用している機械達。血圧・脈・O2 sat(波形付)・体温とこれ一つ持って行けば確認できます(体温は二つ目の白い物体の先端を患者の額などを撫でるように動かすと5秒程度で測定できます、やってるのを見ると正確なのか疑問に感じますが)。後ろに写ってる物体は体重計(身長も?)でベッドサイドまで移動できるのでありがたい事に体重測定率はかなり高いです。
ナイトフロートが終わり、忙しいという評判の病棟へ移動してからあっという間に1ヶ月が経ちました。今回は初めて直属に医学生が付く体験について書こうと思います。
日本で実習生や初期研修の指導の経験もあったので、噂に聞いていたアメリカ医学生のお手並み拝見と思い余裕を持っていたものの、驚きの連続でした。
朝は他の研修医より早く来る事もあり、患者とのコミュニケーション、プレゼンテーションの上手さ、担当した症例についての文献検索、どれをとっても想像以上でした。実習の間の全ての行動が評価の対象になるため、あからさまに見える所のみ努力する学生も当然いますが、私についた学生は非常にバランスのとれた落ち着いた青年で生い立ちについて聞いた時に納得しました。なんと彼はアフガニスタンで生まれ、3歳の頃には難民となり、何度も命の危険にさらされて生きてきたとのことでした。幸運にもアメリカに亡命してきた後も常に努力し続け、医学部に合格し、4カ国語を操り、壮絶な人生を感じさせない程明るく、正にムードメーカーとしてチームの良き一員として機能していました。スペイン語もペラペラなので、常に通訳としても活躍していました。アメリカ、特にニューヨークには色んなバックグラウンドを持った才能豊かな人達がゴロゴロいるため、常に自分も頑張らねばと背中を押されている気持ちになります。(その学生が大学のホームページで特集されていました、
http://www.einstein.yu.edu/features/stories/924/samim-atmar-a-long-journey-a-familiar-destination/)。
そんな彼はAlbert Einstein college of medicineという医学部の学生ですが、今年の夏からは現在の病院が吸収合併したためMount Sinai school of medicineの学生が実習に来る事になります。
この吸収合併はかなりNYではbig newsで、内部の人間からしても今後どのようになって行くのか不透明な部分が多く上層部はピリピリしているようです。研修医としては有名なMount Sinaiでの実習が出来るようになればメリットは大きいのですが。
写真は1ヶ月過ごした病棟からの景色。



個人的に非常に濃厚な1年だった2013年も終わり、当直しながら2014年を迎えました。聖隷の皆様には医師になってからの5年間本当にお世話になり、心から感謝しています。そろそろ忘れられる時期かと寂しく感じる事もありますが、このブログという形で少しでも情報発信できれば嬉しいです(「いいね」ボタンがあると尚更嬉しいですが)。
クリスマス前から年明けまで、Night floatという当直のみのローテーションを回っており、年末年始も病院漬けの状態でした。企業はアメリカらしく完全に休みですが、病院は12月25日と1月1日以外は普段日と同様な体制です。週1回の休み以外は2週間連続の当直だったので、毎日時差ぼけのような状態です。日本では連続勤務という意味でもっと体力的に厳しい時はあったものの、夜勤のみはやることが無かったので、深夜続きの看護師さん達の大変さを実感しています。
渡米してからの半年間で思う事は多々ありました。ある程度循環器医として力も付いてきた段階で、その力をフルに発揮できないgeneralな内科のinternという形で働くことは思った以上に大変でした。慣れ親しんだ環境というのがいかに心地よかったか。システムも言語も人種も文化も宗教も違う環境に飛び込み、今になっても戸惑いを感じる毎日です。一方で、得たものも大きいです。一番に感じるのは渡米してなければ出会えなかった人達との出会い、その中でも同じ苦労を経て渡米した日本人医師の同僚の存在が大きいです。渡米するだけでもイバラの道ですが、これからがスタート地点でまだまだ高い山を登らないといけない中、へこたれずに頂上を目指し努力を怠らない人達に囲まれて毎日過ごしています。イチローのように、現状に満足せず、常に成長して次のステップへ進めるよう努力する必要性を日々感じています。いかに勉強不足だったかを感じる事も多く、他人に納得してもらえるには「日本ではこうやってた」という薄っぺらい経験ではなく、EBMという根拠が必要だと痛感します。今後も現状に満足せず、淡々と目標に向かって努力し続けることができればと思います。
皆様良いお年を。2014年もよろしくお願いします。

早いもので既にThanksgivingが終わり、アメリカは一気にChristmas Seasonに突入です。外はだいぶ寒くなってきたものの、central heatingが入ってからは熱いと訴える患者も多く扇風機が回っている病室も少なくありません。寒さが苦手な私ですが、朝真っ暗で0度近くの中も白衣一枚で頑張って通勤しています、病院が近くて良かった。
今月はInfectious diseaseの病棟勤務。
一昔はHIV患者を主に診る病棟だったようで、現在のteaching attendingは1981年の発見以来ずっとHIVに携わってきた専門家です。恥ずかしながらHIVに関する知識がほとんど無く、日本でHIV陽性の患者を受持った事が一回もありませんでした(CD4<200, AIDS-defining infectionでAIDSの診断というのも知りませんでした)。一方で同僚の話によると現病院の入院患者の25%程がHIV陽性とのこと(正確なデータではありませんがそう言われても違和感が無い程多いです)。採血が困難な患者も多く動脈採血を依頼されることも少なくありませんが、気が気でなりません。
しかしHIVに対する印象がこの1ヶ月でだいぶ変わりました。知識不足のイメージでは明らかに「怖い」感染症の代表格でした。Musical 「Rent」でも描かれているように、どこか「死」に近い印象でした。ところがteaching attendingの言葉を借りると現代のHIVは「糖尿病」のような慢性疾患であり、しっかり知識を付け内服薬を継続すれば十分コントロール可能になっていると。実際attendingが同僚teamに問いかけた「HIVと糖尿病、なるとしたらどちらを選ぶ」に対して同僚3人は皆HIVを選んでいました。当初は非常に違和感がありましたが、HAART (highly active antiretroviral therapy)がそれだけ進みcombination drugも多くなり、1日1回のみの内服で副作用も少なく安定したCD4 count, viral loadを保てる患者が多くなっているとのこと。糖尿病との比較で一致するのが患者のadherenceの問題。糖尿病の自己管理の悪い患者がそうであるように、HIV患者の大半は自己管理が疎かであり、先日も自分のHAARTを売りさばいて麻薬を買っており、CD4 50以下でPneumocystis肺炎が再発し入院になっていました。HAARTの薬は奥が深くとても覚えられませんが、実際の臨床に大きく影響するので病棟の壁にも一覧表が貼ってあります。Infectious diseaseの前のローテーションではcystic fibrosis患者を多く診る機会があり、これまた知識がほとんど無かった疾患であり学ぶ事が全て新鮮でした。HIV患者では免疫不全状態になっているので他の感染症の鑑別も広く考える必要があり、Cryptococcus, Histoplasma, Coccidioidomycosis, Blastomycosisなど過去に気にもしていなかったUSMLEでのみ勉強した疾患についての理解も求められます。抗菌薬に関しても日本では一度も処方したことがないBactrim(ST合剤)などの活躍の場も多く、知らない事に直面する事ばかりです。HIVが増加傾向の日本においても決して他人事ではないと考えると、こういった極端な場所で研修できるのも本当に良い勉強になっている気がします。特に感染症希望の医師にとっての米国留学の意義を実感します。

1ヶ月のMICUローテーションが終わり少しリラックスした外来の2週間へ移りました。
日本ではあまり経験しなかった色々な症例も経験しましたが、特に映画”Hitch”のWill Smithがなったような激しいangioedemaが立て続けに3例入院しairway protectionの為に挿管になった症例もありました。
長年継続していたLisinopril(ACE-inhibitor)が原因だったようですが、新規導入後でなくても起こりうる事は知りませんでした。そして病態生理的にもbradykininが密に関わる点も頷けます。日本ではARBが頻用されているからか経験なかったものの、ARBへ移行しても再発リスクがあり、RAS阻害薬は再開禁です。薬に関してはやはりACE阻害薬のエビデンスが多いため、ARBは咳嗽などの副作用が無い限りは処方されることはありません。
日本で次々に出るDPPIV阻害薬もこっちではほとんどJanuviaで日本のような豊富なラインアップはありません。
前置きが長くなりましたが、今回は死・死後について書きたいと思います。
この1ヶ月で、連日数人単位で亡くなる日が続きましたが、驚いたのはそのドライさ。死期が迫っている際に面談しようと思っても面談室のような部屋は無く、待合室もしくはbedsideで行う事が多いです。看護師がこういった会話に関わることもほとんどなく、Attendingが時間をかけて面談しても1週間単位で交代し研修医も頻繁に交代するので、実際の死亡の際はほとんど病状を知らない研修医が説明することになることもしばしば。
一般病棟で患者が亡くなる際も日中の担当医が呼ばれる事はなく、night floatチームで全て対応するため、朝来たら担当患者が死亡退院しているケースもあるようです。今の所クレーマー家族は経験していませんが、トラブルになりうる状況が目に見えていてヒヤヒヤします。熱心な家族は死期が近いと理解し病院で待機するケースもありますが、部屋が用意されていたり簡易ベッドがあるわけでもなく、待合室のソファで寝ているケースが多いです。
ではいざ亡くなるとどうなるか。DNR/DNIだった際は死亡確認を行い”time of death…”と宣告します。家族が病院に居る際はbedsideなどで説明しますが、待機していないケースもしばしば。英語を全く話せない中国人やヒスパニックの人も多く、電話で通訳を介してすぐに病院へ来るように伝えます。驚いたのは家族が病院へ数時間以内に来られないケースは、家族を待たずにmorgue(遺体安置所)へ移されます。遺体安置所はとても家族が会いに行くような場所ではないらしく、morgueへ移されたらもう会えるのは葬儀屋が遺体を受け取る際になります。そして誰かが亡くなると真っ先に連絡があるのがorgan donor networkの担当者。常にorgan donationの可能性が無いか徹底しており、担当医は患者情報について説明する必要があります。そしていざご遺体を病棟から送り出す際も、日本で行われるような全員で誠意を持って送り出すような事はなく、transporterが検査の際と何ら変わりないように遺体に布をかけて引き取っていきます。そのドライさを見た一方で、死期が近い人を病院内にあるhospiceへ送るケースも経験し、いかにもアメリカ人らしい温かい家族が全員で一緒にhospiceへ移動していき、hospiceでどうような時間を過ごせるのか興味深く感じました。
今月はどこへ行ってもカボチャ一色。そろそろHalloweenですね。
一時期暖かさを取り戻していたNYも本格的に寒くなってきており、早く暖房に切り替わらないか祈る毎日です。
MICUも残るところ1週間ですが、米国医療を経験して感じた大きな驚きをいくつか紹介したいと思います。
一つはとにかく看護師主導だという事。
日本で集中管理をしていれば必ず医師がチャートに薬の投与量を記載し、調整も医師の判断で行われ看護師に伝えますよね。
米国は全く逆なんです。薬の選択はもちろん医師がやりますが、調整するパラメーターを記載すると看護師の判断で投与量が調整されていきます。
例えばseptic shockで呼吸不全も伴い挿管された患者が入院したとします。
鎮痛鎮静薬に加えnorepinephrineなど考慮されますが、鎮痛鎮静薬(主にfentanylとpropofol)はRASS score -1 to -2で調整と記載するだけで、後は看護師の判断で投与量を調整します。
カテコラミンもMAP >65などと記載するだけで後は看護師の判断でどんどん変わるので、医師の方が看護師にカテコラミンの投与量を聞きに行くという正に逆の状況です。
ICU管理の特殊トレーニングを受けている看護師ばかりで長年勤務している人が多いので問題ない場合がほとんどですが、血圧計に振り回されてカテコラミンが中々切れないケースも見かけます。いずれにしても看護師に主導権が与えられているので、患者管理に貢献している点が多く発言力も圧倒的です。回診中に必ず担当看護師も付くのですが、attendingは必ず看護師の意見を求めます。
今日抜管できそうかという議論をしてても看護師がまだ早いと言えば、その通りになります。米国には資格が色々あるのも有名ですが、Registered Nurse(RN), Nurse practitioner(NP), PICC nurseなど看護師は特に色々な資格があり、常に勉強している印象を受けます(http://ameilog.com/junkokumakura/2013/02/14/083344)。
抜管に関しても米国では医師がやる事はありません。
回診などで抜管の判断となればRespiratoryの専門技師が医師不在でも抜管しています。勿論慣れたものなので誰がやっても変わりないのでしょうが、気になるのは再挿管の率が多い印象があります。当然原疾患に影響され超肥満の患者の時が多いのですが、Obesity hypoventilation syndrome (OHS)という症候群が有名なように、抜管の判断項目は満たしていても再度呼吸不全に陥る事が多いです。更に日本ではあまり経験しなかったのですが、挿管チューブのカフをdeflateしても脇漏れしている音がなければ気管が浮腫状になっている事が予想されステロイドを数日間投与した後に再度検討になります。ここまで色々検討して抜管しても再挿管され、結果的に気管切開になるというケースが多い印象です。前回ローテートしたRespiratory step down unitではこのように気管切開になった患者も多くtransferされてきました。
医師の仕事としては頭をフル回転に動かし方針を決める事が主で、実際の業務はかなり細かく分担されている事を日々実感します。実際業務の負担は減る気がしますが、何が起きたか教えてくれる訳でもないので、患者情報の把握は中々困難です。
最近の寒さからか重症の入院が続いており、先月からMICUで亡くなる患者の数が平均に比べて圧倒的に多かったようです。こちらの死後の流れも驚きが多く、次のテーマとして書いてみようと思います。
アメリカでは普通に使われるものの、日本で見た事が無かった医療機器について書いてみようと思います。
循環器として必需品となっているのがNIV (non-invasive ventilation) ですよね。
高齢女性、血圧高値、呼吸不全になり救急搬送、SpO2 60%台と聞いてもNIVで挿管せずに良くできることも多々有ります。こっちでもNIVは頻用されていますが、PhilipsのBiPAP Visionという機種で個人的にはtrilogyの方が小さくて好きでした。
ではNIVほど必要としていない呼吸不全の患者に対しては?最近連続でhigh flow nasal canulaという面白いコンセプトの機器があり非常に効果的な事を目の当たりにしています(日本語のサイト:http://www.jseptic.com/journal/49.pdf)。
当然一般のnasal canulaは鼻からの酸素投与になるので乾くなどの不快感もあり投与できる酸素量の上限があります(ある研修医が10Lに上げるのを見て目を疑いましたが)。しかし、加湿しながらしかもhigh flowで投与することで、息を吸う度に新鮮な酸素が入り不快感なく高濃度酸素を吸う事ができます。しかも口・咽頭まで酸素が充満するため解剖学的死腔が減るとのこと。かなり重症のPCP患者で、BiPAPは口が渇くから長時間装着できなかった人もhigh flowは非常に楽だとやっと休めると話していたのがその効果を物語っていました。マスクに関しても一番FiO2が高く供給できるリザーバーマスクはnon-breather maskといいますが、その前の段階で使う定番マスクにventuri maskがあります。商品名でventimaskともいいますが、high flowの酸素に付けるピースの色によって供給できるFiO2を調整できるというマスクです。
(http://www.shulmanusa.com/Nursingpdf/Pruitt%20and%20Jacobs%20-%20Basics%20of%20Oxygen%20Therapy.pdf)。
ルートに関しても驚く事があります。こっちではルートが入っているとそのラインから採血することがかなり多いです。
ルートの腕に駆血帯を巻いて、血液が引ければそれで良しとしているようです(最初の数ccは破棄しているとは思いますが)。
CVに関しても同様で、CVがあれば確実にそこから採血しています。血培に関しても1セットはラインから採取することが推奨されています。連日採血があるICUでは特に”hard stick”でほどほど重症であればCVを入れることが多いです。ではCVが詰まったらどうするか。なんとtPA (alteplase)をルートに充満する分のみを入れ、1時間後に回収するという手法がルーチーンで行われています。私も先日一人症例がいたのですが、半信半疑だったもののしっかりルートが復活するんですね、びっくりしました。
日本ではCVから採血なんて!という考えでしたが、患者からしたら刺されない分嬉しいですよね。
ここで、アメリカ医療の最も大きな驚きの一つですが、アメリカでは1号液・3号液などといった補液がありません。
Normal saline (生理食塩水)、1/2 NS、D5W (5%ブドウ糖)が主で、漫然と維持輸液をするケースがほとんどありません。血圧が下がったから生食、K・Mgなどが下がったらその分の追加分を点滴するといった形です。栄養は口から、もしくはNG tube/OG tubeからの持続(?!)注入で、静脈栄養などのTPNのケースはほとんどいません。ルートは抗菌薬などが投与されていなかったらロックされていることがほとんど。抗菌薬に含まれる水分もpre-mixの量が投与されるため、Inの水分量を厳密に考えて投与することはほとんどありません。勝手が違いすぎてこの点はまだまだ慣れませんが、これで患者は何とか良くなっていくので不思議です。
最後にこっちのベッドはほとんどが高性能で、ベッドのまま完全座位にできたり、無気肺予防のマッサージ機能があったり、レントゲンの際も患者を持ち上げる必要がないようなスペースがあります。先日500lb (220kg)?!の患者が喘息増悪で入院し、レントゲン撮っていましたが持ち上げる必要が無いのは大きなメリットですね。
N program卒の岡田先生からメーリングリストで回ってきました、
carenetで興味深いプレゼンテーションが無料で視聴できます。http://carenetv.carenet.com/genre.php?gen=3
日本では東京オリンピック決定、半沢直樹の大ヒット、マー君の大記録、広島カープのCS進出、同期Kの結婚式など明るいニュースが多いですね。
こっちでは先週からMedical ICUのローテーションが始まりましたが、忙しく刺激の多い日々を過ごしています.
ローテートする科によるのですが、アメリカ研修の一つの特徴として朝が非常に早いという点があります。現在のMICUのlong callでは朝6時にはpre-roundするので、5時起きという毎日で朝が苦手な私にとっては非常に苦痛です。そしてcentral-heating systemでまだ暖房に切り替わっていないため、夜の病棟は冷蔵庫のような寒さになっており、91歳のおばあちゃんも毛布にくるまって寒い寒い言ってます。早く暖房に切り替わってほしいものです。
現在のMICUになり、勉強になる点や日本で見ることが一切無かった症例を多々経験しています。どの患者に対してもシステム毎にアセスメントをするというのが特徴で、problem list毎に分けるのではなく、漏れがないよう、neuro (pain)・cardiovascular (volume status)・respiratory・infection・endocrine・GI・Renal/electrolytes・heme (DVT prophylaxis)・skin (CV/foleyなども)・disposition(code statusなど)に分けて評価します。]
初期記録・毎日のカルテもこの形式通りに記載し、必ずCV/foleyの有無を確認しなぜ必要なのかを記載しなければカルテを完成させることができません。
初期記録(H&P)に関してはHIV検査についての必要性、code statusについての記載もなければカルテを完成できないようになっており、徹底してこれらを意識するようになっています。慣れていないシステムでしたがこのように毎日assessmentすると気付いていなかった点も多々あった事に気付きます(DVT prophylaxisしてなかった、そういえば電解質異常あったからrepletionしなくちゃ、etc)。症例に関しても前回のstep down unitからの3週間でPneumocystis carini pneumonia で入院になったnewly diagnosed HIVが3例、sickle cell crisis、Wegener’s, benzo withdrawal, methadone overdoseなど、日本では見る事もなく知識もなかった疾患に関しての知識がつきました。Methadoneはheroinなどの麻薬中毒に対する治療として使われるものの(New Yorkは特に薬中の人が多いためmethadone clinicが散在)そのmethadone も乱用してoverdoseになり動悸めまいで来院しQT延長で入院するケースが多々あります。救急外来での研修は2年目らしいのですが、毎日3分の1は薬中・アル中で夜寝る場所を探しにきている患者みたいで、こっちの研修医は離脱症状に対する対策は慣れたものです。
でもやはり一番多いのはOHS (obesity hypoventilation syndrome)ですね、身体所見のgeneralにmorbidly obeseと記載されます。
写真は毎日昼のnoon conferenceの様子です。
次はアメリカで進んでいると感じる医療機器について書いてみようと思います。

ニューヨークは今の所カラッと晴れた日々が続いていますが、去年のSandyの頃はlower Manhattanが数週間完全停電になったようで20-30階建てのアパートで電気・水無しの生活が続いたそうです。その頃のBeth Israelでの様子がNEJMでも掲載されました(http://www.nejm.org/doi/pdf/10.1056/NEJMp1213844)
今年は大事にならないことを祈るしかありません。
このブログで書ければと思った大きなテーマの一つは日本とアメリカ医療の“システムの違い”についてです。
善し悪しで語れる程簡単なテーマではなく、更に色んな次元での違いが存在します。
あくまで私の主観ですが、働いてみて決定的な違いを感じるのは、日本では医師一人一人の自己犠牲の上で成り立つ丁寧な医療が行われている事です。こちらの研修病院はACGME accreditationを受けるために研修医の勤務時間が制限されており、それに伴って行われる引き継ぎ業務が山のようにあります。ローテートする科によりますが、その日の業務が“short call”, “long call”, “night float”に大きく分かれ、shortは朝から午後5時頃まで働いた後longへ引き継ぎます。Longは他のshortの患者も含め夜8時のnight floatが来るまでの診療をします。
そしてnight floatが日中のshort/longの患者の全ての引き継ぎを受け、朝まで病棟管理・入院を担当します。病棟にもよりますが、night floatは複数の病棟の患者を引き継ぐため多いと40-50人の患者を引き継ぎます。それも詳細な引き継ぎなど限られた時間でできるはずもなく、夜に起こりうる事・対応方法のみ伝えられ、何か起きた時に対応する、という実際に身を置いてみると出来るはずの無い事が平気で行われています。引き継ぎに伴う事故が多いなど報告も散見されるようですが、当然ですよね、出来る訳がないですから。引き継ぎのみでなく、病状次第で転棟・転科となり(ICUからstep down unitや一般病棟)完全に違うチームが診療にあたるため、継続して同じ患者を見ることがあまり無く、入院の最初から最後まで同じ医師が担当するケースは多くありません。従って対応する能力を磨くことや多くの疾患を見る機会はありますが、主治医の自覚を持って継続して患者を診るという当たり前の事が行われていない気がします。
“患者を見ないで疾患を見る”、そんな風に成らざるを得ないシステムな気がしています。勿論マイナスな点だけではありません。一人の患者に対して各科のconsult serviceが診察に来るため、より多くの専門的な知識を持った医師が関わる事で導きだせる答えもあります。痛みに対してはpain management, 心臓に関しては循環器、呼吸管理に関しては呼吸器と、それぞれの専門が見ることでより良い選択が出来るようになっています(個人的には “too many cooks in the kitchen”という表現がぴったりな、色んな意見が飛び交いすぎて前に進まない事も目の当たりにしましたが…)。
日本で、特に自ら経験した聖隷において、医療に関わっている各職種の方々がいかに素晴らしい医療を提供されているかが伝わればと思います。しかしそれに伴う自己犠牲もありますよね。長引く業務が終わった後には “更に良い医療を提供できるように”といった勉強・研究に割く時間は限られます。欧米社会で大前提とされる家族との時間も犠牲になります。この留学において一番の課題は、米国が間違いなく優れている臨床研究・論文や発表による情報発信のKnow-howについて勉強し吸収することだと考えています。
どうも長くなってしまう傾向なので、今度からは手短かにしようと思います。写真は同期Kのお祝いメッセージを撮るために行ったbrooklyn bridgeです。気軽に名所を訪れることができるのは楽しいですね。

ニューヨークは既にかなり涼しく、病院内も鬼のように冷房をかけるので風邪を引かないか心配です。
マスクをして防ぐ、という風習もないので手洗いうがいの徹底です。
私の研修病院では2週間の外来と6週間の病棟を交互に繰り返します。
6週間の病棟は2週間・4週間を別の病棟でローテートするので、短期間で環境が目まぐるしく変わり中々慣れません。
その都度resident/attendingが代わり、看護師・病棟のお作法に慣れる必要があるので中々大変です。聖隷の初期研修中に2ヶ月単位のローテでやっと慣れた頃に移動する感覚が懐かしいです。ローテーションは○×科ではなく、○×病棟を回るという形で、病棟によって当然特色はあるものの基本的に内科病棟として様々な疾患に対応します。日本と根本的にシステムとして大きく違うのは、1年目(intern)、2年目or3年目(resident)、上級医(attending/hospitalist)がチームとなり専属病棟で対応可能な患者であれば疾患の専門性に関わらず担当します。
専門科はconsultを受けた場合に対応しますが、主治医として受持つことはありません。集中治療が必要であればMICU (medical ICU), CCUへ入院となり、挿管・カテコラミンなどの持続点滴が必要なくなった段階で一般病棟へ移動となります。現在ローテ中のRSDU(Respiratory Step Down Unit)という病棟は病状が比較的安定した気管切開後の患者が多いです。このように病棟それぞれの特色に応じて患者に対応し、その病棟を回っているチームは専門性に応じて専門科と相談するというシステムです。
先日も日本ではまず見ないSickle cell crisesでexchange transfusionを受けた患者を担当し、専門的な知識はHeme/oncやpain managementなどへ相談しrecommendationをもらいながら診療します。分からないことはすぐ相談できる環境は良いのですが、研修医の主な仕事の一つはこの他科との電話係・連絡係で中々ストレスです。
今日は9月11日、同じローテーションの同期が当時EMS(救急隊)の一員として現場にいたという話を聞きました。当時の話を平然と話してくれましたが、色んなバックグラウンドを持った人達が集まる中で働く驚きや発見を改めて実感しました。先日グラウンドゼロへ行った直後だったので感慨深く感じる一日でした。

こんにちは。
2013年7月からNew York のBeth Israel Medical Centerで研修を開始した青井俊輔と申します。
浜松医科大学を卒業し、聖隷浜松病院で初期研修・循環器研修を経て長年の目標であった米国臨床留学がスタートしました。
この度恩師の清水先生から提案を頂き、米国臨床留学に関してブログを書く事になりました。
帰国子女で日本語にやや難のある私がブログを書くなんて?!と聖隷の同期が茶々を入れそうですが、実際に米国で医師として働くのはどんな感じか、そんな情報を少しでも紹介できればと思います。
渡米してみると沖縄中部、海軍病院、聖路加などは頻繁に耳にしますが、浜松というキーワードでつながる人はほとんどいません。そんな浜松からもこうやって米国で頑張れる、というメッセージを元に、少しでも今まで育ててくれた方々へ恩返しができればと思います。





