各疾患の詳細な説明が、ご覧いただけます。 (随時更新)
関節リウマチは、どのように発症するのでしょうか?
人は誰でも、日常生活の中で関節を痛めることが少なくありません。
階段でつまずいたり、転んであちこち打ったり、ひねったり、スポーツで肘や手首や足を痛めたり、正座した後に膝や足首が痛んだり、重い荷物などを運んで指が痛くなったり、数限りがありません。
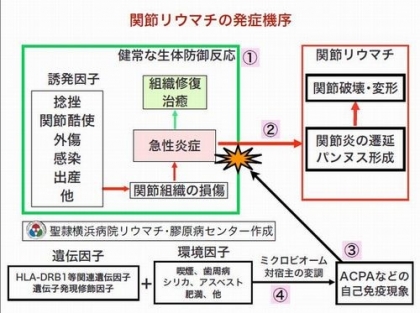
この痛みや腫れは、痛んだ組織を修復するための炎症反応です。しかし、多くの場合、しばらくすると自然に治ります。神秘的な自然治癒力の恩恵です。図-1をご参照ください。<RA 図-1-①>
ところが、リウマチ体質を持った人たちは、治りが悪く、いつまでたっても関節の腫れや痛みが引けません。そのうちに痛めたところ以外の関節にも炎症が飛び火し、次第に多数の関節に炎症が広がります。<RA 図-1-②>
関節の炎症が3〜6ヶ月以上遷延すると、その関節を構成する軟骨や腱・靱帯などの支持組織や骨が徐々に浸食され、破壊されます。その結果、関節が変形し、機能障害が戻らなくなってしまいます。これが、関節リウマチという病気の発症から進展過程です。
では、リウマチ体質とは何でしょうか?
組織の炎症が自然に治るのを妨げる要因の一つとして、自己免疫現象が知られています。関節リウマチの 場合、シトルリン化ペプチドに対する自己抗体(抗CCP抗体)などがその一部を反映します。抗CCP抗体以外に抗カルバミルペプチド抗体なども最近明らか にされています。(RA 図-1-③)
これら自己抗体の抗体価が高ければ高いほど、また自己抗体の認識する抗原エピトープの種類が多彩になればな るほど、リウマチ体質の度合いが強くなります。そしてリウマチ体質が強くなるほど、関節の微小な外傷などをきっかけに関節リウマチを発症しやすくなると考 えられております。
これら自己抗体の抗体価が高ければ高いほど、また自己抗体の認識する抗原エピトープの種類が多彩になればな るほど、リウマチ体質の度合いが強くなります。そしてリウマチ体質が強くなるほど、関節の微小な外傷などをきっかけに関節リウマチを発症しやすくなると考 えられております。
関節リウマチが、再燃、増悪しやすいのはなぜでしょうか?
粘膜面でのミクロビオームとの共生関係が破綻した例として、慢性副鼻腔炎、細気道病変/気管支拡張症、歯周病、慢性の便秘などがありますが、これらはいずれもリウマチ体質を支える自己免疫現象の母体となり、関節リウマチの増悪因子でもあります。
こ れらの粘膜病変を治療すると関節炎が緩和することも多数例で経験されます。生物学的抗リウマチ薬などの治療薬の進歩に伴い、関節炎症状が全くなくなる状態 (臨床的寛解)にまで改善することが可能となりました。しかし、治療を中断したり緩めたりすると再燃増悪することがしばしばです。
このことは、現在の治療法では、炎症の炎を鎮火させることはできても、炎症の源であるリウマチ体質という地下からのマグマを抑えられないことを示しています。
今後の研究の進歩に伴い、近い将来、ミクロビオームとの緊張関係を緩和し、リウマチ体質を改善することにより、リウマチの再燃を予防し、さらには発症リスクのある人から関節リウマチ発症を予防することも可能となるでしょう。
こ れらの粘膜病変を治療すると関節炎が緩和することも多数例で経験されます。生物学的抗リウマチ薬などの治療薬の進歩に伴い、関節炎症状が全くなくなる状態 (臨床的寛解)にまで改善することが可能となりました。しかし、治療を中断したり緩めたりすると再燃増悪することがしばしばです。
このことは、現在の治療法では、炎症の炎を鎮火させることはできても、炎症の源であるリウマチ体質という地下からのマグマを抑えられないことを示しています。
今後の研究の進歩に伴い、近い将来、ミクロビオームとの緊張関係を緩和し、リウマチ体質を改善することにより、リウマチの再燃を予防し、さらには発症リスクのある人から関節リウマチ発症を予防することも可能となるでしょう。
症状
起床時の手指のこわばりや痛み、朝の歩き始めの足裏の痛みなどがよく見られます。
たった一箇所の関節の腫れや痛みから始まることもよくあります。
発熱とともに多数の関節痛で急性に発症することもあります。
関節一箇所が腫れても数日で治り、しばらくすると他の関節が腫れて痛む、といった移動性の関節炎を繰り返すうちに、しだいに持続性の関節炎(関節リウマチの特徴)となる場合も見られます。
関節リウマチの症状は、特に発症早期では人によって大きく異なります。早期に診断し、早期に適切な治療をすることが身体機能障害を回避するために最も重要です。
鎮痛薬で痛みが治まったらそれで良いと安心していると、気が付いたら関節が破壊されていた、という事例がいまだに後をたちません。
したがって、上記のような症状が見られた場合、速やかにリウマチ専門医の診察を受けることが大切です。
たった一箇所の関節の腫れや痛みから始まることもよくあります。
発熱とともに多数の関節痛で急性に発症することもあります。
関節一箇所が腫れても数日で治り、しばらくすると他の関節が腫れて痛む、といった移動性の関節炎を繰り返すうちに、しだいに持続性の関節炎(関節リウマチの特徴)となる場合も見られます。
関節リウマチの症状は、特に発症早期では人によって大きく異なります。早期に診断し、早期に適切な治療をすることが身体機能障害を回避するために最も重要です。
鎮痛薬で痛みが治まったらそれで良いと安心していると、気が付いたら関節が破壊されていた、という事例がいまだに後をたちません。
したがって、上記のような症状が見られた場合、速やかにリウマチ専門医の診察を受けることが大切です。
関節リウマチの治療薬
以前は、慢性の痛みや身体機能障害をきたす難治性疾患と考えられてきましたが、最近の医学の飛躍的進歩により、糖尿病や高血圧症と同様に、生活習慣の改善と薬物療法等で正常の日常生活への復帰が可能な時代となりました。
かつては大量に使用されていたステロイドや非ステロイド抗炎症薬(鎮痛解熱薬)はほとんど使用せず、メトトレキサートと分子標的抗リウマチ薬(バイオ製剤、JAK阻害薬)を中心とした治療法を行っております。
多種類のバイオ製剤やJAK阻害薬の特徴を捉えつつ、患者さん毎に適した薬剤と用法用量を選び、副作用のリスクや経済的負担を最小限に減らす工夫を行っております。
かつては大量に使用されていたステロイドや非ステロイド抗炎症薬(鎮痛解熱薬)はほとんど使用せず、メトトレキサートと分子標的抗リウマチ薬(バイオ製剤、JAK阻害薬)を中心とした治療法を行っております。
多種類のバイオ製剤やJAK阻害薬の特徴を捉えつつ、患者さん毎に適した薬剤と用法用量を選び、副作用のリスクや経済的負担を最小限に減らす工夫を行っております。
関節リウマチの再燃予防法、発病予防
最新医学の進歩により、関節リウマチも治療法の進歩のみではなく、発病の予防や再燃(落ち着いていた病状が再び悪化すること)の予防法に関する研究が進んでおります。当センターでもこれまでに培われてきた臨床経験を元に様々な工夫を行っております。
ご興味のある方は、是非ご来院ください。
ご興味のある方は、是非ご来院ください。
疾患説明
全身性エリテマトーデスは英語で「Systemic Lupus Erythematosus」と呼ばれ、その頭文字をとってSLEとも呼ばれます。その歴史は古く、1851年に初めて医学書に登場します。この当時は、頬に赤い発疹がでる病気として報告されました。しかしその後、この特有な発疹をもつ患者さんの一部が全身の臓器にトラブルを起こすことがわかり1882年に現在の病名に変わっています。「Systemic」とは全身性という意味で、炎症が全身の色々な臓器に起こる特徴を指しています。また「Lupus」とはラテン語で「狼」を「Erythematosus」は赤い発疹を意味します。当初報告された赤い発疹が、あたかも狼が噛んだ痕に似ていることに由来するとされています。SLEは若い女性に多く発症します。妊娠・出産で病気が良くなったり、悪くなったりすることから女性ホルモンが何らかの影響を及ぼしていると考えられています。また、輸血などで病気が移ったという報告はなく、伝染はしません。特別な環境と病気の素因をもっていることが病気を発症させる原因なのではないかと推測されています。
症状
発熱、発疹、関節の痛みが初発症状として最も多いとされます。最も重要な臓器合併症は腎炎です。SLEの患者さんに合併する腎炎をループス腎炎と呼びます。自覚症状は少なく、蛋白尿・足のむくみなどで発見されます。1950年代の統計ではSLEの死因のトップは腎不全でした。しかし、その後の診断・治療の発展によって10年間で透析になる患者さんは全体の4%まで減っています。つまりループス腎炎の95%以上の患者さんは10年間で透析にならないわけです。したがって現在我々専門医は「より副作用が少なく」「後遺症の少ない」治療で腎炎を治すことを目指しています。
若年女性がかかるこの病気を10年だけでなく20年、30年と再発なく、より良い状態を維持させるよう薬剤選択をすべきです。ループス腎炎の診療経験が豊富なリウマチ専門医や腎臓専門医のもと治療を受けることが重要です。
全身性強皮症は「強皮症」という漢字の通り、皮膚が硬くなる病気です。皮膚の弾力がなくなってつまみあげるのが困難な状態を皮膚硬化と言います。
皮膚硬化だけではなく、肺や心臓、消化器などの様々な臓器障害を合併することがある全身性の疾患です。このような臓器障害に共通する病態は、<SSc図-1>のような毛細血管の破綻による血流障害と、線維化であり、その背景に自己免疫現象が存在している。
皮膚硬化だけではなく、肺や心臓、消化器などの様々な臓器障害を合併することがある全身性の疾患です。このような臓器障害に共通する病態は、<SSc図-1>のような毛細血管の破綻による血流障害と、線維化であり、その背景に自己免疫現象が存在している。
初期症状
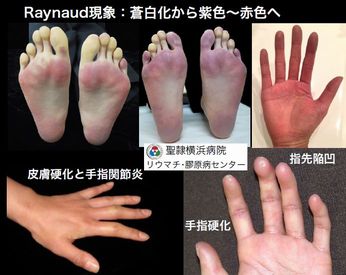
全身性強皮症で最も高頻度に見られる症状は、寒冷や精神的緊張などに反応して手指が蒼白になるRaynaud(レイノー)現象<SSc 図-2>です。
これは、指先の血管が収縮し、血流が悪くなることによって起こります。全身性強皮症の8割以上で、Raynaud現象が初期症状となることが多く、患者さまによっては発病に数年先行して出現することがあります。
Raynaud現象は、全身性強皮症のみに出現する症状ではなく、その他の膠原病や健康な人にも出現することがあります。
Raynaud現象は、全身性強皮症のみに出現する症状ではなく、その他の膠原病や健康な人にも出現することがあります。
皮膚症状
皮膚硬化は、初期には手指や手背のむくみからはじまります(浮腫期)。皮膚の硬化が進行すると、つまみ上げるのが困難となり、皮膚にはしわがなくなり光沢が出てきます(硬化期)。最終的には硬くなった皮膚が菲薄化し萎縮してきます(萎縮期)。
皮膚硬化の範囲によって「限局皮膚硬化型全身性強皮症」と「びまん皮膚硬化型全身性強皮症」の2つに分類されます。びまん皮膚硬化型全身性強皮症では皮膚硬化が肘や膝を越えて躯幹まで進行しますが、限局皮膚硬化型全身性強皮症では肘や膝を越えることはありません。
皮膚硬化以外には、皮膚の色素沈着(皮膚の黒ずみ)や毛細血管拡張(顔面や手足の赤い斑点)、爪上皮(爪のあま皮)の出血点などが見られることがあります。
また、血行障害によって、しばしば皮膚に潰瘍を生じることがあります。好発部位は手指や足趾の先端皮膚硬化は、初期には手指や手背のむくみからはじまります(浮腫期)。皮膚の硬化が進行すると、つまみ上げるのが困難となり、皮膚にはしわがなくなり光沢が出てきます(硬化期)。最終的には硬くなった皮膚が菲薄化し萎縮してきます(萎縮期)。
皮膚硬化の範囲によって「限局皮膚硬化型全身性強皮症」と「びまん皮膚硬化型全身性強皮症」の2つに分類されます。びまん皮膚硬化型全身性強皮症では皮膚硬化が肘や膝を越えて躯幹まで進行しますが、限局皮膚硬化型全身性強皮症では肘や膝を越えることはありません。
皮膚硬化以外には、皮膚の色素沈着(皮膚の黒ずみ)や毛細血管拡張(顔面や手足の赤い斑点)、爪上皮(爪のあま皮)の出血点などが見られることがあります。
また、血行障害によって、しばしば皮膚に潰瘍を生じることがあります。好発部位は手指や足趾の先端<SSc 図-2>や手指関節背面です。
皮膚硬化の範囲によって「限局皮膚硬化型全身性強皮症」と「びまん皮膚硬化型全身性強皮症」の2つに分類されます。びまん皮膚硬化型全身性強皮症では皮膚硬化が肘や膝を越えて躯幹まで進行しますが、限局皮膚硬化型全身性強皮症では肘や膝を越えることはありません。
皮膚硬化以外には、皮膚の色素沈着(皮膚の黒ずみ)や毛細血管拡張(顔面や手足の赤い斑点)、爪上皮(爪のあま皮)の出血点などが見られることがあります。
また、血行障害によって、しばしば皮膚に潰瘍を生じることがあります。好発部位は手指や足趾の先端皮膚硬化は、初期には手指や手背のむくみからはじまります(浮腫期)。皮膚の硬化が進行すると、つまみ上げるのが困難となり、皮膚にはしわがなくなり光沢が出てきます(硬化期)。最終的には硬くなった皮膚が菲薄化し萎縮してきます(萎縮期)。
皮膚硬化の範囲によって「限局皮膚硬化型全身性強皮症」と「びまん皮膚硬化型全身性強皮症」の2つに分類されます。びまん皮膚硬化型全身性強皮症では皮膚硬化が肘や膝を越えて躯幹まで進行しますが、限局皮膚硬化型全身性強皮症では肘や膝を越えることはありません。
皮膚硬化以外には、皮膚の色素沈着(皮膚の黒ずみ)や毛細血管拡張(顔面や手足の赤い斑点)、爪上皮(爪のあま皮)の出血点などが見られることがあります。
また、血行障害によって、しばしば皮膚に潰瘍を生じることがあります。好発部位は手指や足趾の先端<SSc 図-2>や手指関節背面です。
皮膚以外の症状・臓器症状
①関節症状
関節の痛みや腫れ、関節の屈曲拘縮<SSc 図-2>を来たすことがあります。
②心血管障害
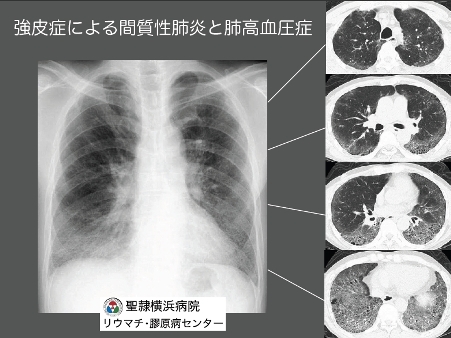
心筋の血流障害や線維化が起こると、不整脈や心室の拡張障害が起こり、心不全を併発することがあります。また、心臓と肺を繋ぐ肺動脈に線維化が進むと、肺高血圧症を来たします<SSc 図-3>。
関節の痛みや腫れ、関節の屈曲拘縮<SSc 図-2>を来たすことがあります。
②心血管障害
心筋の血流障害や線維化が起こると、不整脈や心室の拡張障害が起こり、心不全を併発することがあります。また、心臓と肺を繋ぐ肺動脈に線維化が進むと、肺高血圧症を来たします<SSc 図-3>。
心臓の拡張障害や肺高血圧症が進行すると、労作時の息切れや呼吸困難、下肢の浮腫などの心不全症状が出現します。肺高血圧症の予後は悪く、症状が出現した時には既に病状が進行している状態です。そのため、早期発見のために、定期的な採血や胸部X線、呼吸機能検査、心臓超音波検査を行うことが重要です。
③間質性肺炎・肺線維症
肺にも線維化がしばしば起こり空咳などの症状が現れます。進行すると肺活量が減少するので、労作時の息切れや呼吸困難が生じます<SSc 図-3>。重症になると、酸素吸入が必要になることもあります。
④強皮症腎
腎臓の血流障害によって起こります。血圧の上昇や頭痛を伴って急激に腎機能が悪化するものを腎クリーゼと呼びます。腎クリーゼはびまん皮膚硬化型全身性強皮症の患者様で見られることが多く、ステロイド治療などが引き金になることもあります。
⑤消化器症状
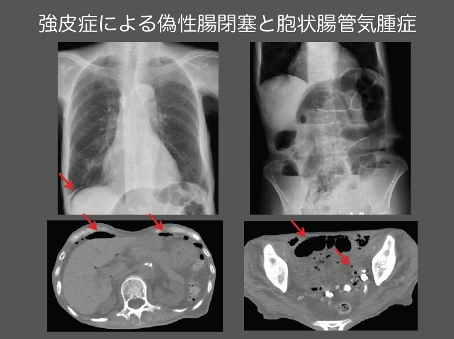
食道下部平滑筋の血流障害や線維化のために食道ぜん動運動が低下することで、逆流性食道炎が起こりやすくなります。これにより、胸のつかえ感、胸焼けといった症状が出やすくなります。また小腸や大腸に血流障害や線維化が起こると、腸の蠕動運動が低下し、便秘や下痢を繰り返すようになり、お腹が張り腸閉塞の状態となることもあります(偽性イレウス)<SSc 図-4>。また、腸管からの栄養の吸収不良によって、栄養不良や体重減少を来すこともあります。
③間質性肺炎・肺線維症
肺にも線維化がしばしば起こり空咳などの症状が現れます。進行すると肺活量が減少するので、労作時の息切れや呼吸困難が生じます<SSc 図-3>。重症になると、酸素吸入が必要になることもあります。
④強皮症腎
腎臓の血流障害によって起こります。血圧の上昇や頭痛を伴って急激に腎機能が悪化するものを腎クリーゼと呼びます。腎クリーゼはびまん皮膚硬化型全身性強皮症の患者様で見られることが多く、ステロイド治療などが引き金になることもあります。
⑤消化器症状
食道下部平滑筋の血流障害や線維化のために食道ぜん動運動が低下することで、逆流性食道炎が起こりやすくなります。これにより、胸のつかえ感、胸焼けといった症状が出やすくなります。また小腸や大腸に血流障害や線維化が起こると、腸の蠕動運動が低下し、便秘や下痢を繰り返すようになり、お腹が張り腸閉塞の状態となることもあります(偽性イレウス)<SSc 図-4>。また、腸管からの栄養の吸収不良によって、栄養不良や体重減少を来すこともあります。
全身性強皮症の検査
診断のために重要な血液検査として、抗核抗体があります。この抗核抗体の中で、抗Scl-70抗体、抗RNAポリメラーゼⅢ抗体、抗セントロメア抗体、抗RNP抗体といった特殊な自己抗体が強皮症の患者さまでは陽性になることがわかっています。
この他に、上記に挙げた臓器病変のスクリーニング検査として、胸部X線撮影や消化管内視鏡検査、心電図、心臓超音波検査、心臓カテーテル検査などを行います。これらの検査は診断時だけではなく、臓器病変の出現や進行がないかを確認するため、定期的に行う必要があります。
この他に、上記に挙げた臓器病変のスクリーニング検査として、胸部X線撮影や消化管内視鏡検査、心電図、心臓超音波検査、心臓カテーテル検査などを行います。これらの検査は診断時だけではなく、臓器病変の出現や進行がないかを確認するため、定期的に行う必要があります。
治療
全身性強皮症の症状は多彩であり、治療法もその症状に応じて様々です。
①Raynaud現象や末梢循環障害
主にプロスタグランジン製剤やカルシウム拮抗薬などの血管拡張薬が使用されます。また近年では肺高血圧症に使用されていた、エンドセリン受容体拮抗薬も難治性指先潰瘍に使用できるようになっています。
②皮膚硬化
ステロイドは比較的早期の浮腫期の皮膚硬化に対して有効とされています。最近では、関節リウマチに使用されるトシリズマブという薬剤の有効性も報告され、治験が行われている施設もあります。
③逆流性食道炎
胃酸の産生を抑制する目的でプロトンポンプ阻害薬が使用されます。
④肺線維症(間質性肺炎)
症例によっては、ステロイドや免疫抑制薬(シクロフォスファミド)が使用されていますが、他の膠原病関連肺疾患と比べるとその効果は限定的です。
⑤腎クリーゼ
腎クリーゼによる高血圧の治療、ACE(アンギオテンシン変換酵素)阻害薬が使用されるようになり、腎や生命予後が格段に改善しております。
⑥肺動脈性肺高血圧症
エンドセリン受容体拮抗薬、ホスホジエステラーゼ5阻害薬、プロスタグランジン製剤などがあります。これらの薬剤は、2〜3剤を併用することでより良い効果が期待できます。肺高血圧症については、早期に診断をし、早期に治療を開始することがとても重要です。
①Raynaud現象や末梢循環障害
主にプロスタグランジン製剤やカルシウム拮抗薬などの血管拡張薬が使用されます。また近年では肺高血圧症に使用されていた、エンドセリン受容体拮抗薬も難治性指先潰瘍に使用できるようになっています。
②皮膚硬化
ステロイドは比較的早期の浮腫期の皮膚硬化に対して有効とされています。最近では、関節リウマチに使用されるトシリズマブという薬剤の有効性も報告され、治験が行われている施設もあります。
③逆流性食道炎
胃酸の産生を抑制する目的でプロトンポンプ阻害薬が使用されます。
④肺線維症(間質性肺炎)
症例によっては、ステロイドや免疫抑制薬(シクロフォスファミド)が使用されていますが、他の膠原病関連肺疾患と比べるとその効果は限定的です。
⑤腎クリーゼ
腎クリーゼによる高血圧の治療、ACE(アンギオテンシン変換酵素)阻害薬が使用されるようになり、腎や生命予後が格段に改善しております。
⑥肺動脈性肺高血圧症
エンドセリン受容体拮抗薬、ホスホジエステラーゼ5阻害薬、プロスタグランジン製剤などがあります。これらの薬剤は、2〜3剤を併用することでより良い効果が期待できます。肺高血圧症については、早期に診断をし、早期に治療を開始することがとても重要です。
日常生活の注意点
レイノー現象などの末梢循環障害に対して最も重要なことは「冷やさない」「あたためる」ことです。冬場ではなくても、夏場の冷房でもレイノー現象は誘発されることがありますので、季節を問わず普段から心がける必要があります。
また指先に傷を付けない様に保護することも重要です。傷が通常よりも治癒しにくく、創部に潰瘍を形成することもあります。傷ができてしまった時には、皮膚科の受診をオススメします。
この病気は20−50代の女性に多いので、主婦の方は特に大変です。水回りの仕事の時にはゴム手袋の着用が望ましいです。(ご主人に手伝ってもらえれば一番良いですね)
爪切りの時に深爪をしない様に気をつけましょう。
タバコは血流障害を悪化させるので、絶対にやめましょう。
関節の拘縮の防止のために手指の屈曲や進展のストレッチも有効です。
感染症対策はとても重要です。肺線維症を合併していると、下気道炎・肺炎を合併しやすくなりますし、気道感染を契機に肺線維症が増悪することもあります。
また指先に傷を付けない様に保護することも重要です。傷が通常よりも治癒しにくく、創部に潰瘍を形成することもあります。傷ができてしまった時には、皮膚科の受診をオススメします。
この病気は20−50代の女性に多いので、主婦の方は特に大変です。水回りの仕事の時にはゴム手袋の着用が望ましいです。(ご主人に手伝ってもらえれば一番良いですね)
爪切りの時に深爪をしない様に気をつけましょう。
タバコは血流障害を悪化させるので、絶対にやめましょう。
関節の拘縮の防止のために手指の屈曲や進展のストレッチも有効です。
感染症対策はとても重要です。肺線維症を合併していると、下気道炎・肺炎を合併しやすくなりますし、気道感染を契機に肺線維症が増悪することもあります。
多発性筋炎/皮膚筋炎は、全身の筋肉(横紋筋)の炎症を主体とした自己免疫性疾患です。
特徴的な皮膚症状を伴う場合には皮膚筋炎と呼ばれます。皮膚症状の有無で筋症状の特徴にあまり差がないために、多発性筋炎/皮膚筋炎と同一疾患として扱われていることが多いですが、実際は病理学的所見や免疫学的機序などは異なる疾患です。
特徴的な皮膚症状を伴う場合には皮膚筋炎と呼ばれます。皮膚症状の有無で筋症状の特徴にあまり差がないために、多発性筋炎/皮膚筋炎と同一疾患として扱われていることが多いですが、実際は病理学的所見や免疫学的機序などは異なる疾患です。
疫学
男女比 1:2-3(女性に多い)
年間発病率は人口100万あたり2−5人、有病率は人口10万あたり6人と報告されています。
小児から老人まで幅広くみられます。小児期(5−14歳)に小さなピークがあり、成人期(35−64歳)に大きなピークがあります。
年間発病率は人口100万あたり2−5人、有病率は人口10万あたり6人と報告されています。
小児から老人まで幅広くみられます。小児期(5−14歳)に小さなピークがあり、成人期(35−64歳)に大きなピークがあります。
初期症状
急性〜亜急性の経過で進行する対称性の筋痛および筋力の低下を認めます。筋症状は主に近位筋に強く現れますので、初期症状としては、「頭を枕から持ち上げられない」「洗濯物を物干しにかけるのが辛い」「髪をとかすのが辛い」「しゃがんだ姿勢からの立ち上がりが辛い」「階段で太ももを上げるのが辛い」などの症状を自覚されることが多いと思います。
また、発熱・倦怠感・体重減少などの全身症状を伴う場合もあります。
また、発熱・倦怠感・体重減少などの全身症状を伴う場合もあります。
皮膚症状
皮膚筋炎に特徴的な皮疹としては
また、抗ARS抗体の陽性の症例では、Mechanic’s hand(機械工の手)と呼ばれる、手指腹側の角質化を伴う皮疹を認めることが多いです。
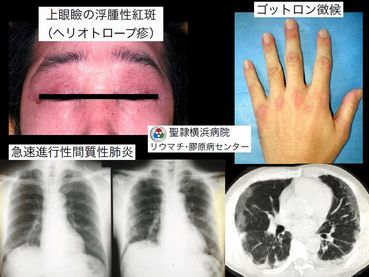
- ヘリオトロープ疹:上眼瞼の浮腫性の紅斑(PM/DM 図1)
- Gottron(ゴットロン)徴候:指関節伸側の紅色ないし白色萎縮化した丘疹(PM/DM 図1)
- 肘や膝伸側の紅斑
- 爪周囲紅斑
- Vネックサイン
- ショールサイン
また、抗ARS抗体の陽性の症例では、Mechanic’s hand(機械工の手)と呼ばれる、手指腹側の角質化を伴う皮疹を認めることが多いです。
多発性筋炎/皮膚筋炎にみられる合併症
①関節症状
関節の痛みや腫れが出現することがありますが、関節リウマチのように変形を来たすことは稀です。
②間質性肺炎
約40−50%の症例で間質性肺炎を合併すること報告されており、予後に影響を及ぼします。
筋症状を伴わない皮膚筋炎(※CADM)では、治療抵抗性の重症な間質性肺炎(PM/DM 図1)を合併することがあります。出現する自己抗体の種類によって間質性肺炎の特徴や予後が異なります。
※CADM(clinically amyopathic dermatomyositis)
皮膚筋炎に典型的な皮膚症状を認めるが、筋力低下の臨床所見がないもの。
③心筋障害
心電図異常を高率に認めます。(ST-T 変化、異常 Q 波、心室性不整脈、伝導系障害など)
心筋炎や心筋の線維化を来たすことがあり、それらにより稀ではありますが心不全や重篤な不整脈を来たすことがあります。
④嚥下障害
嚥下障害の発症機序としては喉頭の挙上障害、咽頭筋の収縮低下、食道入口部の開大障害、食道の蠕動運動低下などが考えられます。筋炎症状が寛解しても、嚥下障害が長く残ってしまうケースもあります。
⑤悪性腫瘍
多発性筋炎/皮膚筋炎は悪性腫瘍を合併する頻度が高く、診断時や再燃時には悪性腫瘍の検索を行う必要があります。多発性筋炎よりも皮膚筋炎での合併頻度が高く、健常人の約3倍と報告されています。( 抗TIF-1γ抗体陽性の症例では悪性腫瘍合併の頻度が特に高いです)
罹患臓器には特異性はありません。
関節の痛みや腫れが出現することがありますが、関節リウマチのように変形を来たすことは稀です。
②間質性肺炎
約40−50%の症例で間質性肺炎を合併すること報告されており、予後に影響を及ぼします。
筋症状を伴わない皮膚筋炎(※CADM)では、治療抵抗性の重症な間質性肺炎(PM/DM 図1)を合併することがあります。出現する自己抗体の種類によって間質性肺炎の特徴や予後が異なります。
※CADM(clinically amyopathic dermatomyositis)
皮膚筋炎に典型的な皮膚症状を認めるが、筋力低下の臨床所見がないもの。
③心筋障害
心電図異常を高率に認めます。(ST-T 変化、異常 Q 波、心室性不整脈、伝導系障害など)
心筋炎や心筋の線維化を来たすことがあり、それらにより稀ではありますが心不全や重篤な不整脈を来たすことがあります。
④嚥下障害
嚥下障害の発症機序としては喉頭の挙上障害、咽頭筋の収縮低下、食道入口部の開大障害、食道の蠕動運動低下などが考えられます。筋炎症状が寛解しても、嚥下障害が長く残ってしまうケースもあります。
⑤悪性腫瘍
多発性筋炎/皮膚筋炎は悪性腫瘍を合併する頻度が高く、診断時や再燃時には悪性腫瘍の検索を行う必要があります。多発性筋炎よりも皮膚筋炎での合併頻度が高く、健常人の約3倍と報告されています。( 抗TIF-1γ抗体陽性の症例では悪性腫瘍合併の頻度が特に高いです)
罹患臓器には特異性はありません。
多発性筋炎/皮膚筋炎の検査
<筋炎の診断>
筋肉の炎症を反映して、筋原性酵素(CPK・アルドラーゼ・ミオグロビン)の上昇を認めます。その他、多彩な自己抗体が検出されることがあります。(自己抗体の項目で後述します)
画像検査では、脂肪抑制T2強調画像で筋の炎症部位に高信号を認めます。
筋電図の検査では、筋原性筋電図(随意運動時の低振幅電位、安静時の自発電位)がみられます。確定診断のためには、筋生検が有用です。(筋線維の変性・壊死と再生像・炎症細胞浸潤)
<合併症の精査・検索>
間質性肺炎:HRCTや呼吸機能検査、採血でKL-6やSP-Dの測定。
心筋病変:心電図、心臓超音波検査、心臓核医学検査、心臓MRI、採血で心筋逸脱酵素の測定。
悪性腫瘍:各種画像検査・内視鏡検査によるスクリーニング、腫瘍マーカーの測定 など。
筋肉の炎症を反映して、筋原性酵素(CPK・アルドラーゼ・ミオグロビン)の上昇を認めます。その他、多彩な自己抗体が検出されることがあります。(自己抗体の項目で後述します)
画像検査では、脂肪抑制T2強調画像で筋の炎症部位に高信号を認めます。
筋電図の検査では、筋原性筋電図(随意運動時の低振幅電位、安静時の自発電位)がみられます。確定診断のためには、筋生検が有用です。(筋線維の変性・壊死と再生像・炎症細胞浸潤)
<合併症の精査・検索>
間質性肺炎:HRCTや呼吸機能検査、採血でKL-6やSP-Dの測定。
心筋病変:心電図、心臓超音波検査、心臓核医学検査、心臓MRI、採血で心筋逸脱酵素の測定。
悪性腫瘍:各種画像検査・内視鏡検査によるスクリーニング、腫瘍マーカーの測定 など。
自己抗体について
どのような種類の自己抗体が検出されるかを調べることで、臨床像や予後を予測することが可能になっています。今まで保険で測定可能な筋炎関連の抗体は抗ARS抗体のみでしたが、2016年10月から新たに、抗MDA-5抗体、抗TIF-1γ抗体、抗Mi-2抗体が測定可能になりました。
後者の3つの抗体は、「皮膚筋炎診断基準」を満たす患者においてのみ測定することが可能です。
<抗ARS抗体>
アミノアシルtRNA合成酵素に対する自己抗体で、もっとも高頻度に検出される筋炎特異的自己抗体です。(25-40%)これまでに筋炎の患者では8種の抗ARS抗体が報告されています。
①抗Jo-1抗体(15−30%):多発性筋炎/皮膚筋炎の診断基準に含まれている自己抗体。
②抗PL-7抗体(2−17%)
③抗PL-12抗体
④抗EJ抗体
⑤抗KS抗体
⑥抗OJ抗体
⑦抗Zo抗体
⑧抗Ha抗体
保険収載されている「抗ARS抗体」は上記①−⑤の計5種類のアミノアシルtRNA合成酵素に対する自己抗体を単一の酵素免疫測定法(ELISA)で測定できる検査です。
抗ARS抗体が陽性の患者には、筋炎症状以外に、間質性肺炎・多関節炎・Raynaud現象・発熱・mechanic’s handなどの症状を高頻度に伴うことが知られています。特に間質性肺炎についてはHRCTで判定できる軽微なものを含めるとほぼ必発と言われています。一般に抗ARS抗体陽性の間質性肺炎は、慢性緩徐に進行し治療に反応するものが多いですが、一部には急性進行性の経過をとる場合もあります。
<抗MDA-5抗体>
MDA5はI型インターフェロンを誘導し、 ウイルス感染防御などの自然免疫に重要な役割を果たす分子です。抗MDA-5抗体陽性例は、皮膚筋炎の約15%と報告されています。
この抗MDA-5抗体陽性患者の特徴は、筋炎症状が少なく(ADM/cADM症例に多い)、間質性肺炎を高頻度に有し、治療抵抗性の急速進行性間質性肺炎
を呈することが多いです。また、マクロファージ活性化状態が、同抗体陽性の病態に関連している可能性が示唆され、血清フェリチンが高値を示す傾向があります。血清フェリチン値は抗MDA-5抗体陽性例の間質性肺炎の疾患活動性と相関することも示唆されています。また皮疹も難治性で、潰瘍形成を来たすことが多いです。
抗MDA-5抗体陽性の急速進行性の間質性肺炎に対しては、初期治療が特に重要であり、ステロイドの大量投与に加えて、シクロフォスファミドやシクロスポリンを用いた多剤併用強力免疫抑制療法を考慮すべきと考えます。
抗MDA-5抗体価は、治療が奏功すると低下することが知られており、活動性の指標として利用できるかもしれません。
<抗TIF-1γ抗体>
抗TIF-1γ抗体陽性は、皮膚筋炎の10−25%と報告されています。同抗体の陽性患者は陰性患者と比べて高頻度に悪性腫瘍を合併します。(報告では陽性例71% vs 陰性例11%)
抗TIF−1抗体陽性例には、積極的な悪性腫瘍の検索のスクリーニングが重要です。
皮疹は、ヘリオトロープ、ゴットロン、Vネック、ショールサインなど典型的なものが多いです。
前途の抗体と異なり、間質性肺炎を合併することは稀です。
<抗Mi-2抗体>
通常は高力価の抗核抗体として検出されます。
筋症状のある典型的な皮膚筋炎の臨床像を呈します。悪性腫瘍や間質性肺炎の合併も少なく、治療反応性は良好で予後も良いです。
<その他の自己抗体>
まだ保険収載されていませんが、重要な自己抗体です。
・抗SRP抗体:急性から亜急性の経過で重度の筋力低下、筋萎縮や高度のCK値の上昇を認めます。病理では筋組織の壊死が主体で炎症所見を欠くなど,他の炎症性筋炎と臨床病理像 が異なります。そのため、筋炎で検出される自己抗体の一部と考えるより抗 SRP 抗体陽性ミオパチーとして異なる疾患概念として捉えられるようになってきています。
・抗 NXP-2 抗体(抗MJ抗体):小児皮膚筋炎の27−32%に陽性であることが報告されています(小児の皮膚筋炎では最多)。成人の皮膚筋炎では、抗TIF−1γ 抗体よりは低頻度ではありますが、悪性腫瘍合併と相関が見られています。
後者の3つの抗体は、「皮膚筋炎診断基準」を満たす患者においてのみ測定することが可能です。
<抗ARS抗体>
アミノアシルtRNA合成酵素に対する自己抗体で、もっとも高頻度に検出される筋炎特異的自己抗体です。(25-40%)これまでに筋炎の患者では8種の抗ARS抗体が報告されています。
①抗Jo-1抗体(15−30%):多発性筋炎/皮膚筋炎の診断基準に含まれている自己抗体。
②抗PL-7抗体(2−17%)
③抗PL-12抗体
④抗EJ抗体
⑤抗KS抗体
⑥抗OJ抗体
⑦抗Zo抗体
⑧抗Ha抗体
保険収載されている「抗ARS抗体」は上記①−⑤の計5種類のアミノアシルtRNA合成酵素に対する自己抗体を単一の酵素免疫測定法(ELISA)で測定できる検査です。
抗ARS抗体が陽性の患者には、筋炎症状以外に、間質性肺炎・多関節炎・Raynaud現象・発熱・mechanic’s handなどの症状を高頻度に伴うことが知られています。特に間質性肺炎についてはHRCTで判定できる軽微なものを含めるとほぼ必発と言われています。一般に抗ARS抗体陽性の間質性肺炎は、慢性緩徐に進行し治療に反応するものが多いですが、一部には急性進行性の経過をとる場合もあります。
<抗MDA-5抗体>
MDA5はI型インターフェロンを誘導し、 ウイルス感染防御などの自然免疫に重要な役割を果たす分子です。抗MDA-5抗体陽性例は、皮膚筋炎の約15%と報告されています。
この抗MDA-5抗体陽性患者の特徴は、筋炎症状が少なく(ADM/cADM症例に多い)、間質性肺炎を高頻度に有し、治療抵抗性の急速進行性間質性肺炎
を呈することが多いです。また、マクロファージ活性化状態が、同抗体陽性の病態に関連している可能性が示唆され、血清フェリチンが高値を示す傾向があります。血清フェリチン値は抗MDA-5抗体陽性例の間質性肺炎の疾患活動性と相関することも示唆されています。また皮疹も難治性で、潰瘍形成を来たすことが多いです。
抗MDA-5抗体陽性の急速進行性の間質性肺炎に対しては、初期治療が特に重要であり、ステロイドの大量投与に加えて、シクロフォスファミドやシクロスポリンを用いた多剤併用強力免疫抑制療法を考慮すべきと考えます。
抗MDA-5抗体価は、治療が奏功すると低下することが知られており、活動性の指標として利用できるかもしれません。
<抗TIF-1γ抗体>
抗TIF-1γ抗体陽性は、皮膚筋炎の10−25%と報告されています。同抗体の陽性患者は陰性患者と比べて高頻度に悪性腫瘍を合併します。(報告では陽性例71% vs 陰性例11%)
抗TIF−1抗体陽性例には、積極的な悪性腫瘍の検索のスクリーニングが重要です。
皮疹は、ヘリオトロープ、ゴットロン、Vネック、ショールサインなど典型的なものが多いです。
前途の抗体と異なり、間質性肺炎を合併することは稀です。
<抗Mi-2抗体>
通常は高力価の抗核抗体として検出されます。
筋症状のある典型的な皮膚筋炎の臨床像を呈します。悪性腫瘍や間質性肺炎の合併も少なく、治療反応性は良好で予後も良いです。
<その他の自己抗体>
まだ保険収載されていませんが、重要な自己抗体です。
・抗SRP抗体:急性から亜急性の経過で重度の筋力低下、筋萎縮や高度のCK値の上昇を認めます。病理では筋組織の壊死が主体で炎症所見を欠くなど,他の炎症性筋炎と臨床病理像 が異なります。そのため、筋炎で検出される自己抗体の一部と考えるより抗 SRP 抗体陽性ミオパチーとして異なる疾患概念として捉えられるようになってきています。
・抗 NXP-2 抗体(抗MJ抗体):小児皮膚筋炎の27−32%に陽性であることが報告されています(小児の皮膚筋炎では最多)。成人の皮膚筋炎では、抗TIF−1γ 抗体よりは低頻度ではありますが、悪性腫瘍合併と相関が見られています。
治療
基本的には中等量-高用量のステロイド(プレドニゾロン換算で0.5−1mg/kg)から開始します。診断時に嚥下障害や急性の間質性肺炎を有している症例には、ステロイドパルス療法を考慮します。早期に免疫抑制薬を併用することで、さらなる治療効果が期待できるだけでなく、速やかなステロイドの減量が可能になると考えています。
ステロイド抵抗性の難治性筋障害に対しては、免疫グロブリン大量療法(IVIG)を行うことが可能で有効性が示されています。難治性の嚥下障害に対してIVIGが有効であった報告も散見されています。
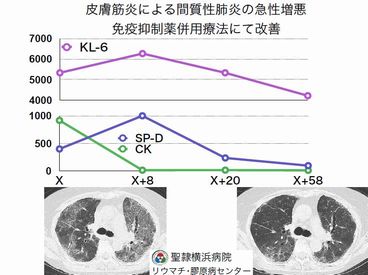
また、抗MDA-5抗体が陽性の症例で、急性の間質性肺炎を合併している症例では、初期からステロイド大量+シクロフォスファミドやシクロスポリンを併用した多剤併用強力免疫抑制療法を要する場合があります(PM/DM 図2)。
悪性腫瘍を合併している症例では、病状が許せば腫瘍の治療を優先します。
ステロイド抵抗性の難治性筋障害に対しては、免疫グロブリン大量療法(IVIG)を行うことが可能で有効性が示されています。難治性の嚥下障害に対してIVIGが有効であった報告も散見されています。
また、抗MDA-5抗体が陽性の症例で、急性の間質性肺炎を合併している症例では、初期からステロイド大量+シクロフォスファミドやシクロスポリンを併用した多剤併用強力免疫抑制療法を要する場合があります(PM/DM 図2)。
悪性腫瘍を合併している症例では、病状が許せば腫瘍の治療を優先します。
日常生活の注意点
治療により易感染性となりますので、感染症予防に努めましょう。皮膚筋炎の患者様は、紫外線への曝露を避けるようにしましょう。体の安静も時には重要ですが、ある程度の運動やリハビリテーションを行わないと、筋力の低下や筋萎縮、骨粗鬆症などが進行してしまいます。臨床経過や採血検査の数値を元に、主治医とよく相談の上、適切な運動ができるように心がけましょう。嚥下障害がある方は、食事をよく噛んで、しっかり飲み込むことを意識しましょう。(早食いはいけません。)病気に負けず前向きな気持ちで、過労やストレスのない生活を送ることが大切です。
リウマチ性多発筋痛症はどのような病気?
リウマチ性多発筋痛症とは、高齢者に生じる、筋肉の疼痛やこわばりを主症状とした慢性の炎症性疾患です。
「リウマチ性」という名前がついていますが、関節リウマチとは別の病気です。
「リウマチ性」という名前がついていますが、関節リウマチとは別の病気です。
どんな人がこの病気になるのですか?
この病気の原因は未だ明らかになっていません。
高齢者の病気で、発症のピークは70-80歳とされています。(若い人の発病はありません。)
男女比は1:2で女性に多い病気です。関節リウマチと比べると患者数は少ないですが、人口の高齢化に伴い、
決して珍しい病気ではなくなりつつあります。
高齢者の病気で、発症のピークは70-80歳とされています。(若い人の発病はありません。)
男女比は1:2で女性に多い病気です。関節リウマチと比べると患者数は少ないですが、人口の高齢化に伴い、
決して珍しい病気ではなくなりつつあります。
70代女性の例

症状と特徴
・比較的急性の発症
PMRの症状は急性であり、患者さまによっては、何月何日に症状が出現したか覚えているくらい急速に
症状が完成することもあります。
・肩頸腕痛
PMRでは、近位筋(体の中心に近い部分の筋肉)に疼痛が生じます。特に肩・首・上腕には高頻度に
症状が出現し、「痛みによって腕を肩より上に上げられない」といった訴えが多いです。
この上肢挙上制限は、PMRの活動性の指標の一つにもなっています。
初期は片側から出現することがありますが、すぐに両側性の症状になります。
・朝のこわばり
朝のこわばりと言えば、関節リウマチが有名ですが、PMRでも出現します。先程の上肢の挙上困難と
いった症状も朝の方が顕著ですし、寝返りの困難など体幹のこわばり症状なども起床時に出現する
ことがあります。
・巨細胞性動脈炎の合併
PMRの15−20%に巨細胞性動脈炎が合併すると報告されているます。頭痛や咬筋破行(ご飯を噛んで
いると顎の筋肉が痛くなる)などの症状があるときには、巨細胞性動脈炎の合併を考慮して精査をする
必要があります。
PMRの症状は急性であり、患者さまによっては、何月何日に症状が出現したか覚えているくらい急速に
症状が完成することもあります。
・肩頸腕痛
PMRでは、近位筋(体の中心に近い部分の筋肉)に疼痛が生じます。特に肩・首・上腕には高頻度に
症状が出現し、「痛みによって腕を肩より上に上げられない」といった訴えが多いです。
この上肢挙上制限は、PMRの活動性の指標の一つにもなっています。
初期は片側から出現することがありますが、すぐに両側性の症状になります。
・朝のこわばり
朝のこわばりと言えば、関節リウマチが有名ですが、PMRでも出現します。先程の上肢の挙上困難と
いった症状も朝の方が顕著ですし、寝返りの困難など体幹のこわばり症状なども起床時に出現する
ことがあります。
・巨細胞性動脈炎の合併
PMRの15−20%に巨細胞性動脈炎が合併すると報告されているます。頭痛や咬筋破行(ご飯を噛んで
いると顎の筋肉が痛くなる)などの症状があるときには、巨細胞性動脈炎の合併を考慮して精査をする
必要があります。
診断
この病気は、関節リウマチや他の膠原病と異なり、特異的な検査項目がありません。
つまり、「検査でこの数値が高かったのでリウマチ性多発筋痛症です」と判断することができません。
そのため、臨床症状を注意深く観察するとともに、他の原因をしっかりと除外することが大切です。
診断の参考に、以下の基準があります。
つまり、「検査でこの数値が高かったのでリウマチ性多発筋痛症です」と判断することができません。
そのため、臨床症状を注意深く観察するとともに、他の原因をしっかりと除外することが大切です。
診断の参考に、以下の基準があります。
【Bird(バード)の診断基準(1979年)】
——————————————————————————————————————
1)両側肩の疼痛またはこわばり
2)初発から症状完成までに2週間以内
3)未治療での血沈が40mm/hr以上
4)1時間以上持続する朝のこわばり
5)年齢65歳以上
6)うつと(または)体重減少
7)両側上腕の圧痛
——————————————————————————————————————
判定:Ⅰ)3項目以上を満たす場合 または
Ⅱ)1項目以上を満たし、臨床的/病理学的に側頭動脈の異常を認めるもの
※ステロイドが著効した場合、その診断はより確実
——————————————————————————————————————
1)両側肩の疼痛またはこわばり
2)初発から症状完成までに2週間以内
3)未治療での血沈が40mm/hr以上
4)1時間以上持続する朝のこわばり
5)年齢65歳以上
6)うつと(または)体重減少
7)両側上腕の圧痛
——————————————————————————————————————
判定:Ⅰ)3項目以上を満たす場合 または
Ⅱ)1項目以上を満たし、臨床的/病理学的に側頭動脈の異常を認めるもの
※ステロイドが著効した場合、その診断はより確実
——————————————————————————————————————
【EULAR/ACR リウマチ性多発筋痛症暫定分類基準(2012)】
| 点 数 (エコーなし) | 点 数 (エコーあり) | |
|---|---|---|
| 45分以上持続する朝のこわばり | 2 | 2 |
| 臀部痛または股関節の可動域制限 | 1 | 1 |
| リウマトイド因子/抗CCP抗体の陰性 | 2 | 2 |
| 肩関節、股関節以外に関節症状がない | 1 | 1 |
| エコー所見1 ・少なくとも一方の肩関節所見 (三角筋下滑液包炎および/または 上腕二頭筋 の腱鞘滑膜炎 および/または肩甲上腕の滑膜炎) ・少なくとも一方の股関節 (滑膜炎および/または転子部滑液包炎) | なし | 1 |
| エコー所見2 両肩の三角筋下滑液包炎または 上腕二頭筋の腱鞘滑膜炎または肩甲上腕の滑膜炎 | なし | 1 |
エコー検査を用いない場合は4点以上、エコー検査を用いる場合5点以上でPMRと診断(分類)
※エコー検査の有無で診断の感度・特異度は大きく変わるものではありません
※エコー検査の有無で診断の感度・特異度は大きく変わるものではありません
診断のためには以下の疾病を除外する必要があります
・感染症
・偽痛風
・悪性腫瘍
悪性腫瘍(癌・悪性リンパ腫など)があると、それらに随伴してPMR様の症状を伴うことがあるので、
PMRを疑ったら悪性腫瘍の検索を行います。
(CTスキャン・内視鏡・便潜血検査・腫瘍マーカーの採血など)
・関節リウマチ
血清反応陰性(リウマトイド因子・抗CCP抗体が陰性)の関節リウマチとPMRの鑑別は、
我々専門医でも 迷うことがあります。
当初典型的なPMR症状で発症した症例であっても、治療経過中に骨びらんを伴う関節炎を来たし、診断が
関節リウマチに変わる症例を経験することがもあります。
・その他の膠原病
脊椎関節炎・多発性筋炎・シェーグレン症候群・血管炎など
・線維筋痛症
圧痛点を伴う全身の疼痛がありますが、CRPなどの炎症反応の上昇は認めません。
・偽痛風
・悪性腫瘍
悪性腫瘍(癌・悪性リンパ腫など)があると、それらに随伴してPMR様の症状を伴うことがあるので、
PMRを疑ったら悪性腫瘍の検索を行います。
(CTスキャン・内視鏡・便潜血検査・腫瘍マーカーの採血など)
・関節リウマチ
血清反応陰性(リウマトイド因子・抗CCP抗体が陰性)の関節リウマチとPMRの鑑別は、
我々専門医でも 迷うことがあります。
当初典型的なPMR症状で発症した症例であっても、治療経過中に骨びらんを伴う関節炎を来たし、診断が
関節リウマチに変わる症例を経験することがもあります。
・その他の膠原病
脊椎関節炎・多発性筋炎・シェーグレン症候群・血管炎など
・線維筋痛症
圧痛点を伴う全身の疼痛がありますが、CRPなどの炎症反応の上昇は認めません。
検査所見
炎症を反映し、CRPや上昇や血沈亢進を認めます。またMMP-3も高値になります。
これらの数値は、臨床経過や治療反応性の評価のための有用な指標にもなります。
その他、軽度の白血球増多や、炎症に伴う二次性貧血を認めることもある。
筋痛が特徴ではありますが、筋原性酵素(CKやアルドラーゼ)の上昇は認めません。
関節リウマチに出現する様な抗CCP抗体やリウマトイド因子や、抗核抗体などの自己抗体は陰性です(健常の方と同様の陽性率)。
これらの数値は、臨床経過や治療反応性の評価のための有用な指標にもなります。
その他、軽度の白血球増多や、炎症に伴う二次性貧血を認めることもある。
筋痛が特徴ではありますが、筋原性酵素(CKやアルドラーゼ)の上昇は認めません。
関節リウマチに出現する様な抗CCP抗体やリウマトイド因子や、抗核抗体などの自己抗体は陰性です(健常の方と同様の陽性率)。
治療
①ステロイド
現在、ステロイドがPMRに対しては中心的な薬剤として使用されています。
プレドニゾロンで10−20mg /日から使用(内服)し、その後に漸減していきます。
ステロイドにより症状は速やかに改善するので、もしもステロイドの効果が乏しい場合には、
もういちどPMR以外の疾患を疑う必要があります。
初期治療がうまくいった症例の中にも、ステロイドを中止した後に再燃してしまう症例や、
漸減の過程で症状が遷延して長年にわたりステロイドの服用を続けなければいけない症例も
少なくありません。
元々、高齢者に発症する病気ですので、副作用の多いステロイドを長期に使用することは、
骨粗鬆症や圧迫骨折、高血圧、糖尿病、感染症などの治療に関連した合併症の発症の
リスクを高くしてしまうことが問題です。
当科ではステロイドの減量を速やかに行うための工夫やステロイドにとって代わる治療法を
模索しています。
現在、ステロイドがPMRに対しては中心的な薬剤として使用されています。
プレドニゾロンで10−20mg /日から使用(内服)し、その後に漸減していきます。
ステロイドにより症状は速やかに改善するので、もしもステロイドの効果が乏しい場合には、
もういちどPMR以外の疾患を疑う必要があります。
初期治療がうまくいった症例の中にも、ステロイドを中止した後に再燃してしまう症例や、
漸減の過程で症状が遷延して長年にわたりステロイドの服用を続けなければいけない症例も
少なくありません。
元々、高齢者に発症する病気ですので、副作用の多いステロイドを長期に使用することは、
骨粗鬆症や圧迫骨折、高血圧、糖尿病、感染症などの治療に関連した合併症の発症の
リスクを高くしてしまうことが問題です。
当科ではステロイドの減量を速やかに行うための工夫やステロイドにとって代わる治療法を
模索しています。
②メトトレキサート(MTX)
残念ながら、初期治療としてステロイドに代わる治療薬ではありません。
初期からステロイドに併用されることもなく、再燃によりステロイドの減量が困難な症例に対して、
治療効果の上乗せ、ステロイドのさらなる減量効果を期待して使用されています。
少量で使用では、ステロイドの中止や減量効果に対しての有効性は認められなかったという報告もあり、
その効果は限定的です。
MTX自体も副作用が多い薬剤ですので、やはり高齢者に積極的に使用することは躊躇われる薬剤です
(臨床試験での使用量は7.5mg-10mg/週)。
残念ながら、初期治療としてステロイドに代わる治療薬ではありません。
初期からステロイドに併用されることもなく、再燃によりステロイドの減量が困難な症例に対して、
治療効果の上乗せ、ステロイドのさらなる減量効果を期待して使用されています。
少量で使用では、ステロイドの中止や減量効果に対しての有効性は認められなかったという報告もあり、
その効果は限定的です。
MTX自体も副作用が多い薬剤ですので、やはり高齢者に積極的に使用することは躊躇われる薬剤です
(臨床試験での使用量は7.5mg-10mg/週)。
③生物学的製剤
IL-6受容体拮抗薬(トシリズマブ:商品名 アクテムラ®️)IL-6という炎症性サイトカインの作用を阻害する薬剤です。
関節リウマチや成人Still病、本疾患に合併する頻度の多い巨細胞性動脈炎といった膠原病に対して
使用されている薬剤ですが、PMRに対しては残念ながら保険適応外となっています。
PMRに対してのトシリズマブの有効性の報告は多数報告されており、中には単独治療(ステロイド使用なしで)
寛解が達成された報告もあり、PMRに対しての臨床試験も進行中です。
ステロイド以外の薬剤の中では最も期待が持てる薬剤と言えるでしょう。
IL-6受容体拮抗薬(トシリズマブ:商品名 アクテムラ®️)IL-6という炎症性サイトカインの作用を阻害する薬剤です。
関節リウマチや成人Still病、本疾患に合併する頻度の多い巨細胞性動脈炎といった膠原病に対して
使用されている薬剤ですが、PMRに対しては残念ながら保険適応外となっています。
PMRに対してのトシリズマブの有効性の報告は多数報告されており、中には単独治療(ステロイド使用なしで)
寛解が達成された報告もあり、PMRに対しての臨床試験も進行中です。
ステロイド以外の薬剤の中では最も期待が持てる薬剤と言えるでしょう。